Тесты с ответами! Медицина катастроф 1. Медицинские критерии информации о чрезвычайной ситуации: 1) число погибших или умерших, число пострадавших, число заболевших людей 2) число аварий, разрушенных зданий, предприятий, число погибших животных 2. Режимы функционирования медицинских учреждений для предупреждения и ликвидации медико-санитарных последствий чрезвычайной ситуации: 1) 1-ый – режим повседневной деятельности, 2-ой – повышенной готовности, 3-тий – чрезвычайный 2) 1-ый – режим поддержания готовности формирований, 2-ой – создания, хранения резервных фондов медикаментов и медицинского оборудования, 3-ий – подготовки к защите медперсонала и больных от воздействия поражающих факторов 3. Режим обучения среднего медицинского персонала в медицинском учреждении работе при чрезвычайной ситуации: 1) режим повышенной готовности 2) режим повседневной деятельности 3) чрезвычайный режим 4. Количество сортировочных групп при медицинской сортировке во время ликвидации последствий чрезвычайной ситуации: 1) 7 2) 3 3) 5 5. Медицинская помощь в первую очередь оказывается: 1) пострадавшим с повреждениями, сопровождающимися нарастающими расстройствами жизненных функций 2) пострадавшим с повреждениями, сопровождающимися выраженными функциональными нарушениями 3) пострадавшим с повреждениями, несовместимыми с жизнью 6. Медицинская помощь может быть отсрочена: 1) пострадавшим с повреждениями, сопровождающимися выраженными функциональными нарушениями 2) агонизирующим 3) пострадавшим с повреждениями, сопровождающимися нарастающими расстройствами жизненных функций 7. Неоказание медицинской помощи до 1 часа приводит к гибели: 1) 30% из числа пострадавших тяжелой степени 2) 50% тяжело пострадавших 3) 60% тяжело пострадавших 8. Оптимальное время оказания медицинской помощи с момента травмы: 1) 1 час 2) 2 часа 3) 5-30 минут 9. Правильная последовательность проведения медицинской сортировки: 1) выборочный метод, беглый осмотр, конвеерный метод 2) конвеерный метод, выборочный метод, беглый осмотр 3) беглый осмотр, конвеерный метод, выборочный метод 10. Цель внутрипунктовой сортировки: 1) распределение пострадавших на группы в зависимости от степени опасности для окружающих, характера и тяжести повреждений 2) распределение пострадавших на однородные группы по очередности эвакуации и виду транспортного средства Неотложная помощь 1. Терминальные состояния: 1) обморок, коллапс 2) предагональное состояние, агональное состояние, клиническая смерть 3) биологическая смерть 2. Причинами терминальных состояний являются: 1) острые (массивные) кровопотери 2) тяжелые (массивные) травмы 3) острые отравления 4) асфиксии различного генеза 5) комы 6) острый инфаркт миокарда, кардиогенный шок 7) все перечисленные состояния 3. Клинические симптомы предагонального состояния: 1) сознание спутано, артериальное давление на низких цифрах или не определяется, пульс частый, слабый, дыхание частое, поверхностное, зрачки расширены, реакция на свет ослаблена 2) дыхания нет, пульс на сонных артериях отсутствует, зрачки широкие без реакции на свет 3) сознания нет, дыхание приобретает патологический характер, зрачки широкие с вялой реакцией на свет 4. Последовательность появления симптомов при острой остановке кровообращения: 1) выключение сознания, появление судорог, расширение зрачков 2) расширение зрачков, появление судорог, выключение сознания 3) появление судорог, расширение зрачков, отключение сознания 5. Виды остановки сердца 1) электро-механическая диссоциация (слабое сердце) 2) желудочковая тахикардия 3) фибрилляция желудочков 4) асистолия 5) все перечисленные 6. Основными признаками клинической смерти являются: 1) нитевидный пульс, расширение зрачков, цианоз 2) потеря сознания, расширение зрачков, цианоз 3) потеря сознания, отсутствие пульса на лучевой артерии, расширение зрачков 4) потеря сознания, отсутствие пульса на сонной артерии, остановка дыхания, широкие зрачки без реакции на свет 7. Время начала расширения зрачка (явно) при клинической смерти: 1) 20-60 сек 2) 2 мин. 3) через 3 мин. 40 сек. 8. Противопоказанием для проведения реанимации – является: 1) инсульт 2) неизлечимое заболевание в терминальной стадии 3) инфаркт миокарда 9. Объем оказания реанимационной помощи на догоспитальном этапе при клинической смерти: 1) обеспечить приток свежего воздуха, дать вдохнуть пары нашатырного спирта, придать выгодное положение тела 2) провести искусственное дыхание « изо рта в рот», «изо рта в нос» 3) провести искусственную вентиляцию легких, закрытый массаж сердца 10. Объем оказания догоспитальной реанимационной помощи при агональном состоянии: 1) обеспечить приток свежего воздуха, дать вдохнуть пары нашатырного спирта, придать выгодное положение тела 2) провести искусственную вентиляцию легких, медикаментозную терапию 3) провести искусственную вентиляцию легких, закрытый массаж сердца 11. Пациенту перед началом сердечно-легочной реанимации следует придать положение: 1) горизонтальное на спине 2) на спине с приподнятым головным концом (положение по Фовлеру) 12. Первичный реанимационный комплекс включает 1) восстановление проходимости дыхательных путей, ИВЛ, прекардиальный удар, закрытый массаж сердца 2) регистрация ЭКГ, внутрисердечное введение адреналина, дефибрилляция 13. Причиной острой дыхательной недостаточности является: 1) угнетение дыхательного центра 2) сдавление легкого выпотом 3) закупорка бронхов инородным телом 4) бронхоспазм 5) все перечисленное 14. Соотношение вдуваний и компрессий на грудину при проведении реанимации одним человеком: 1) 2 вдувания – 15 компрессий 2) 1 вдувание – 5 компрессий 3) 2 вдувания – 4-5 компрессий 15. Последовательность проведения искусственной вентиляции легких методом «изо рта в рот»: 1) пострадавшего уложить на жесткое основание (земля, пол, щит), разогнуть голову в шейном отделе позвоночника и вывести нижнюю челюсть вперед, освободить рот и глотку от инородных тел, слизи, рвотных масс, удерживая голову пострадавшего, сделать 4-5 пробных вдуваний, продолжать раздувать легкие с частотой 12-16 в 1 минуту у взрослых 2) пострадавшего уложить на жесткое основание (земля, пол, щит), удерживая голову пострадавшего сделать 4-5 пробных вдуваний, продолжать раздувать легкие с частотой 12-16 в 1 минуту у взрослых 16. Запрокидывание головы при проведении искусственной вентиляции легких: 1) предотвращает травму верхних дыхательных путей 2) обеспечивает проходимость дыхательных путей 3) создает хорошую герметизацию между ртом реаниматора и носом (или ртом) пострадавшего при проведении искусственного вдоха 17. Выведение нижней челюсти при ИВЛ: 1) предупреждает регургитацию желудочного содержимого 2) устраняет западение языка и восстанавливает проходимость дыхательных путей на уровне гортани и трахеи 3) создает герметичность между ртом оказывающего помощь и ртом пациента 18. Тройной прием, по Сафару, включает: 1) поворот головы пострадавшего набок, открывание рта, валик под голову 2) закрытие рта, валик под голову, выведение нижней челюсти 3) отгибание головы назад, выведение нижней челюсти, открытие рта 19. Алгоритм действий при остановке дыхания: 1) отметить время остановки дыхания, уложив пациента на твердую поверхность, освободить от стесняющей одежды, применить тройной прием, по Сафару, обеспечить проходимость дыхательных путей, сделать глубокий вдох и выдох в рот пациента, плотно обхватив его рот своими губами и зажав носовые ходы 2) освободить от стесняющей одежды, отметить время остановки дыхания, уложив больного на твердую поверхность, сделать глубокий вдох и выдох в рот пострадавшего, плотно обхватив рот пострадавшего своими губами и зажав носовые ходы пострадавшего 20. Частота дыхания в 1 минуту у взрослого в норме: 1) 10-12 2) 16-18 3) 22-28 4) 30-36 21. Частота вдуваний при проведении искусственной вентиляции легких: 1) 4-5 в 1 минуту 2) 12-16 в 1 минуту 3) 30-40 в 1 минуту 4) 50-70 в 1 минуту 22. Признаки правильно проводимой ИВЛ: 1) при вдохе грудная клетка приподнимается, увеличивая объем, при выдохе – спадается 2) при вдохе приподнимается эпигастральная зона, при выдохе – спадается 23. ИВЛ продолжают до: 1) частоты дыхания 5 в мин. 2) восстановления адекватного самостоятельного дыхания 3) частоты дыхания 10 в мин. 24. Причины неадекватной вентиляции легких: 1) плохая герметизация между ртом пациента и ртом реаниматора 2) объем каждого вдоха от 300 до 500 мл 3) частота ИВЛ 8 раз в минуту 4) все ответы верны 25. Обязательные условия при проведении непрямого массажа сердца 1) наличие твердого основания под грудной клеткой в положении пациента на спине, положение рук на границе между средней и нижней третью грудины, расположение кистей рук реаниматора строго вдоль средней линии грудины 2) наличие двух реаниматоров и валика под лопатками, положение рук на границе между средней и нижней третью грудины 26. Ладони при проведении наружного массажа сердца взрослому следует располагать: 1) на границе средней и нижней трети грудины 2) на средней трети грудины 3) на границе верхней и средней трети грудины 4) в пятом межреберном промежутке 27. При непрямом массаже сердца прогиб грудины у взрослого должен составлять: 1) 8-10 см 2) 1-2 см 3) 3-5 см 4) 6-8 см 28. В норме частота пульса в 1 минуту у взрослого: 1) 100-120 2) 120-140 3) 60-90 4) 40-60 29. Соотношение вдувание-компрессия при проведении реанимации двумя реаниматорами взрослому человеку: 1) 2 к 5 2) 1 к 15 3) 1 к 10 4) 1 к 5 30. Наружный массаж сердца обеспечивает восстановление: 1) нормальной альвеолярной вентиляции 2) 60-80 % от нормального сердечного выброса 3) 20-40 % от нормального сердечного выброса 31. Во время проведения реанимационных мероприятий новорожденному число компрессий в 1 минуту: 1) 20-30 2) 120-130 3) 30-40 4) 40-60 32. Препарат, вводимый для стимуляции сердечной деятельности при внезапном прекращении кровообращения: 1) изадрин 2) кордиамин 3) дроперидол 4) адреналин 33. Наиболее эффективным методом купирования фибрилляции желудочков является: 1) введение адреналина внутрисердечно 2) электродефибрилляция 3) введение строфантина внутривенно 4) введение лидокаина внутривенно 5) введение норадреналина внутривенно 34. При фибрилляции желудочков необходимо: 1) ввести обезболивающее средство 2) ввести внутривенно сердечные гликозиды 3) прекардиальный удар, массаж сердца, дефибрилляция 35. Прекардиальный удар наносят 1) в область сердца на левой половине грудной клетки 2) в область мечевидного отростка 3) в область верхней трети грудины 4) на 2 поперечных пальца выше мечевидного отростка 36. Дефибрилляция применяется при остановке кровообращения в виде 1) электро-механической диссоциации (слабое сердце) 2) желудочковой тахикардии, фибрилляции желудочков 3) асистолии 37. Электростимуляция сердца показана при 1) электро-механической диссоциации (слабое сердце), асистолии 2) желудочковой тахикардии 3) фибрилляции желудочков 38. При каждом повторном разряде во время дефибрилляции напряжение повышают на: 1) 500-1000 вольт 2) 100-150 вольт 3) 150-200 вольт 4) 1500-2000 вольт 39. Появление пульса на сонной артерии во время непрямого массажа сердца свидетельствует: 1) об эффективности реанимации 2) о правильности проведения массажа сердца 3) об оживлении больного 40. Эффективность реанимационных мероприятий оценивается как положительная, если: 1) исчезает бледность, серость и цианоз кожи, слизистых оболочек 2) зрачки сужены, реагируют на свет 3) определяется пульс на крупных артериях 4) определяется все перечисленное 41. Если сердечная деятельность не восстанавливается при первичной асистолии, то реанимационные мероприятия можно прекратить через: 1) 30 минут 2) 3-6 минут 3) 2 часа 4) 15-20 минут 42. Сознание больного после реанимации восстанавливается: 1) в первую очередь 2) в последнюю очередь 43. Осложнением при непрямом массаже сердца не является: 1) гемоторакс 2) перелом ребер и грудины 3) травма плевры, легких, перикарда 4) разрыв печени, желудка 5) перелом грудного отдела позвоночника 44. Мужчина 30 лет пострадал в результате автодорожной катастрофы. Сознание отсутствует. Пульс на сонных артериях не пальпируется. Дыхание отсутствует. На уровне пояса у пострадавшего широкий кожаный ремень. Действия медицинского работника: 1) немедленно начать проведение искусственной вентиляции легких и непрямого массажа сердца, не теряя времени на снятие пояса 2) проводить искусственную вентиляцию легких и непрямой массаж сердца после освобождения от пояса 45. Достоверными признаками биологической смерти являются: 1) прекращение дыхания, бледность кожи 2) прекращение сердечной деятельности, цианоз 3) появление трупных пятен, появление трупного окоченения, симптом «кошачьего зрачка» 46. Необратимым этапом умирания организма является: 1) клиническая смерть 2) агония 3) биологическая смерть 4) предагония 47. В покое пульсовое давление 1) 100-120 мм рт. ст. 2) 80-100 мм рт. ст. 3) 60-80 мм рт. ст. 4) 40-60 мм рт. ст. 5) 20-30 мм рт. ст. 48. Клинические признаки внезапного снижения ОЦК 1) бледность кожных покровов, гипертензия, напряженный пульс, головокружение 2) цианоз, гипотензия, аритмия, тахипноэ, слабость, тошнота, рвота, потеря сознания, арефлексия 3) бледность, головокружение, слабость, пульс слабого наполнения, гипотензия, аритмия 49. Первые признаки развития шока 1) резкое побледнение кожных покровов и липкий холодный пот, эмоциональное и двигательное возбуждение, неадекватная оценка своего состояния 2) судороги, апатия, обильное потоотделение 3) гиперемия и сухость кожных покровов, пенистое отделяемое изо рта, галлюцинации 50. Централизация кровообращения при шоке обусловлена выбросом: 1) адреналина 2) ангиотензина 3) серотонина 4) ацетилхолина 51. Развитие анафилактического шока обусловлено: 1) несоответствием объема циркулирующей крови объему сосудистого русла, возникающим в ответ на введение лекарственных веществ, пищевых продуктов, на укусы насекомых, пчел и змей 2) гиперреакцией организма на наличие антител в плазме 3) пониженной чувствительностью организма к инородным субстанциям 52. Анафилактический шок может быть вызван введением: 1) антибиотиков 2) витаминов 3) белковых кровезаменителей 4) всего перечисленного 53. Алгоритм действий медицинского работника при молниеносной форме анафилактического шока: 1) Введение адреналина (в эффективной дозировке), преднизолона, димедрола, при появлении признаков клинической смерти – проведение ИВЛ, непрямого массажа сердца 2) Наложение жгута выше места инъекции, введение димедрола, адреналина 3) Проведение непрямого массажа сердца, ИВЛ, обкалывание папулы адреналином, гидрокортизоном 54. Предпочтительный путь введения адреналина при шоке 1) эндотрахеально 2) внутривенно 3) внутримышечно 4) внутриартериально 5) под язык 55. Летальный исход в течение первого часа при анфилактическом шоке обусловлен: 1) нарушением гемодинамики 2) профузным кровотечением 3) плазмопотерей 4) отеком головного мозга 5) нарушением дыхания 56. Торпидная фаза травматического шока характеризуется: 1) двигательным и речевым возбуждением на фоне повышения АД 2) прогрессирующим падением АД, учащением пульса, заторможенностью 57. Пусковой механизм снижения АД при септическом шоке: 1) нарушение регуляции сосудистого тонуса 2) большая кровопотеря 3) снижение насосной функции сердца 4) уменьшение белка крови 5) уменьшение электролитов в плазме 58. Ведущим механизмом развития относительной гиповолемии при лекарственном анафилактическом шоке является: 1) нарушение газообмена 2) метаболический ацидоз 3) дилятация мелких сосудов 4) изменение реологических свойств крови 59. При кровотечении из раны в нижней трети голени жгут накладывают: 1) на бедро 2) на голень 3) можно на бедро и голень 60. Жгут летом накладывается не более, чем на 1) 1 час 2) 30 минут 3) 3 часа 4) 2 часа 61. Жгут зимой накладывается не более, чем на 1) 1 час 2) 30 минут 3) 3 часа 4) 2 часа 62. Признаки правильности наложения жгута 1) прекращение кровотечения, отсутствие пульса, бледность кожи 2) уменьшение кровотечения, сохранение пульса, увеличение цианоза 3) прекращение кровотечения, отсутствие пульса, нарастание цианоза 4) уменьшение кровотечения, сохранение пульса, бледность кожи 63. Правила транспортной иммобилизации 1) неподвижность суставов выше и ниже места повреждения 2) физиологическое положение конечности 3) ватно-марлевая повязка под костными выступами 4) плотная фиксация к шине 5) все перечисленное верно 64. Последовательность лечебной тактики при синдроме длительного сдавливания: 1) жгут, обезболивание, освобождение сдавленной конечности, инфузия, асептические повязки, наружное охлаждение конечности 2) освобождение, обезболивание, инфузия, наложение жгута, иммобилизация 3) иммобилизация, обезболивание, наложение жгута, инфузия 65. Ранние признаки теплового удара: 1) общая слабость, разбитость, головная боль, тошнота 2) бред, галлюцинации, потеря сознания 3) повышение температуры тела до 39-40° С 66. Первая помощь при солнечном ударе: 1) ИВЛ и непрямой массаж сердца 2) перенести пострадавшего в прохладное место, защищенное от солнца, холодный компресс или пузырь со льдом к голове, подкожное введение кордиамина и кофеина 67. Первая помощь при электротравме: 1) освободить пострадавшего от действия тока, искусственная вентиляция легких, нанести удар кулаком в прекардиальную область, непрямой массаж сердца 2) освободить пострадавшего от действия тока, удар кулаком в прекардиальную область, непрямой массаж сердца 3) освободить пострадавшего от действия тока, дать вдыхать пары нашатырного спирта, вызвать бригаду скорой помощи 68. Больной получил электротравму. Отсутствует сознание, но расстройств дыхания и кровообращения нет. Действия медицинского работника: 1) освободить пострадавшего от действия тока 2) вынести на свежий воздух 3) дать вдыхать пары нашатырного спирта 4) вызвать бригаду скорой помощи 5) все действия верны 69. Наиболее частое осложнение в постреанимационном периоде у пострадавшего от электротравмы: 1) нарушение дыхания из-за спазма голосовой щели 2) пневмония 3) нарушения ритма и остановка сердца 4) гемолиз крови 70. Типы утопления: 1) асфиктический 2) истинный 3) синкопальный 4) все перечисленные 71. Для синкопального утопления характерно наличие: 1) резко выраженного цианоза, пенистого отделяемого изо рта и носа, большого количества жидкости в легких и желудке 2) умеренного цианоза, умеренного пенистого отделяемого изо рта и носа, воды в желудке, в легких вода отсутствует 3) бледности кожных покровов, вода в желудке, в легких вода отсутствует 72. Для истинного утопления характерно наличие: 1) резко выраженного цианоза, пенистого отделяемого изо рта и носа, много жидкости в желудке 2) умеренного цианоза, воды в желудке, умеренного пенистого отделяемого изо рта и носа. В легких вода отсутствует 3) бледности кожных покровов. Отсутствие воды в желудке и легких 73. Пострадавший ребенок 12 лет, извлечен из холодной воды через 15 минут после утопления без признаков жизни. Действия медицинского работника: 1) не проводить реанимационные мероприятия 2) освободить дыхательные пути от воды, создать дренажное положение, приступить к проведению мероприятий, направленных на восстановление дыхания и кровообращения 74. Площадь ожоговой поверхности больного можно измерять площадью ладони. Площадь ладони по отношению к поверхности тела составляет: 1) 1% 2) 2% 3) 0,5% 4) 3% 75. При наличии в атмосфере газов аммиака дыхательные пути нужно защитить: 1) ватно-марлевой повязкой, смоченной раствором питьевой соды 2) ватно-марлевой повязкой, смоченной раствором уксусной кислоты или лимонной кислоты 3) ватно-марлевой повязкой, смоченной раствором этилового спирта 76. При наличии газов аммиака необходимо перемещаться: 1) в верхние этажи зданий 2) на безопасное расстояние по горизонтали 3) в нижние этажи и подвалы 77. При наличии в атмосфере паров хлора необходимо уходить: 1) в верхние этажи здания 2) на безопасное расстояние по горизонтали 3) в нижние этажи и подвалы 78. Действия медицинского работника при поступлении яда через желудок: 1) промывание желудка 10-12 литрами воды через зонд 2) дать выпить 1 литр воды и вызвать рвоту 3) дать выпить антидотный раствор 4) дать выпить молоко 79. Антидотом при отравлении барбитуратами является: 1) бемегрид 2) этиловый спирт 3) аминазин 4) прозерин 80. Антидотом при отравлении метиловым спиртом является: 1) этиловый спирт 2) панангин 3) кокарбоксилаза 4) гепарин 5) налорфин 81. Клиническая картина отравления атропином (беленой) характеризуется: 1) покраснением и сухостью кожи, нарушением дыхания, эпилептиформными судорогами и расширением зрачка 2) повышением температуры тела, матурией, запахом ацетона изо рта 3) ожогом кожи и слизистых вокруг рта, желтушностью кожных покровов, запахом уксуса изо рта 82. Признаки отравления хлорофосом: 1) возбуждение, потливость, миофибрилляция, бронхорея, брадикардия, рвота, сужение зрачков 2) возбуждение, сухость кожи, гиперкинезы, тахикардия, расширение зрачков 3) возбуждение, рвота, боли в животе, гемоглобинурия 83. Адсорбент, применяемый при отравлениях: 1) раствор крахмала 2) раствор сернокислой магнезии 3) активированный уголь 4) сода 84. Показанием для госпитализации при острых отравлениях является: 1) тяжелое состояние больного 2) невозможность промыть желудок 3) бессознательное состояние 4) все перечисленное 85. Основные признаки коматозного состояния: 1) угнетение ЦНС, отсутствие сознания 2) снижение гемодинамики, тахикардия 3) угнетение дыхания, брадикардия 86. Запах ацетона изо рта встречается при коме: 1) диабетической 2) гипоксической 3) почечной 4) мозговой 87. При гипергликемической коме наблюдается: 1) сухость кожных покровов 2) снижение тонуса глазных яблок 3) глюкозурия 4) дыхание Куссмауля. 5) все перечисленное 88. Характер дыхания при гипогликемической коме 1) дыхание не нарушено 2) частое и поверхностное или нормальное 3) прерывистое и шумное 4) нерегулярное 5) редкое и глубокое с периодическим апноэ 89. Длительность болевого синдрома при типичном остром инфаркте миокарда 1) не более 1 часа 2) от 30 минут до нескольких суток 3) до 20 минут 90. Действия медицинского работника при подозрении на «острый живот» 1) больного уложить на носилки с согнутыми коленями, холод на живот, организовать быструю и щадящую транспортировку в хирургический стационар, контролировать пульс и АД 2) больного уложить на носилки, транспортировать в стационар, контролировать пульс и АД, при сильных болях ввести ненаркотические анальгетики (баралгин, анальгин) 91. Неотложная помощь при эпилептическом приступе 1) вызвать врача, плотно фиксировать пациента 2) вызвать врача, не применяя грубых усилий, предупредить травмирование пациента и прикусывание языка 3) не вмешиваясь наблюдать за пациентом до окончания приступа 92. Для проведения миорелаксации при судорожном синдроме применяют 1) хлористый кальций, глюконат кальция 2) диазепам, реланиум, седуксен 3) адреналин, кордиамин 4) коргликон, строфантин 93. Антидотом при отравлении опиатами является 1) налоксон 2) активированый уголь 3) физиологический раствор 4) атропин 94. Отравление опиатами проявляется 1) сужением зрачков 2) брадипноэ 3) гипотонией мышц и снижением сухожильных рефлексов 4) всем перечисленным 95. Симптомы отравления ботулинотоксином 1) общая слабость, тошнота, рвота, головная боль, понос 2) двоение в глазах, косоглазие, птоз верхнего века, затрудненное глотание, дыхание 3) подъем температуры тела до 38-39° С с ознобом, боль в подложечной области, расширение зрачков 96. Признаки отравления уксусной эссенцией 1) ожог слизистой желудочно-кишечного тракта 2) гемолиз (гемоглобинурия) 3) боль при глотании 4) слюнотечение 5) все перечисленное верно 97. Промывание желудка при отравлении прижигающими жидкостями 1) беззондовое с вызыванием рвоты 2) через зонд раствором соды 3) через зонд с введением слабительных 4) через зонд водой комнатной температуры 98. Форсированный диурез достигается 1) назначением диуретиков 2) назначением большого количества жидкости 3) назначением большого количества жидкости и диуретиков 99. Для отравления угарным газом характерны все симптомы, кроме 1) головной боли 2) нарушения памяти 3) бледности кожных покровов 4) тахикардии 5) тошноты 100. Неотложная помощь пациенту при отравлении угарным газом начинается с 1) выноса пострадавшего на свежий воздух 2) обезболивания 3) применения папаверина, платифиллина 4) ощелачивания крови 5) промывания желудка
Общеизвестно, что удлинение времени реанимационных мероприятий значительно уменьшает шанс восстановления сердечной деятельности. Поэтому столь настоятельно рекомендуется максимально быстрое начало ИВЛ, наружного массажа сердца и электрической дефибрилляции.
Массаж сердца считается эффективным в тех случаях, когда на крупных артериальных сосудах прощупывается пульс, артериальное давление поддерживается на уровне 8-9,3 кПа (60-70 мм рт. ст.), исчезает цианоз кожи, сужаются зрачки. Как правило, в этих случаях удается восстановить сердечную деятельность. Даже если она стойко не восстанавливается, но имеются признаки адекватного наружного массажа сердца, реанимацию следует продолжать максимально длительное время с тщательной коррекцией нарушений газообмена, кислотно-основного состояния, электролитного баланса. В ряде случаев при этом удается восстановить сердечную деятельность, хотя шансы на успех реанимации при ее продолжительности более 2 ч резко уменьшаются.
Если с начала реанимации, несмотря на правильно проводимый массаж сердца, ИВЛ, лечение медикаментозными препаратами и электрическую дефибрилляцию сердца, сердечная деятельность не восстановилась, то сердечно-легочная реанимация все же должна проводиться не менее 1 ч.
Если на ЭКГ не регистрируются признаки сердечной деятельности в течение 1 ч и имеются данные, свидетельствующие о гибели мозга (глубокое бессознательное состояние, отсутствие самостоятельного дыхания, исчезновение любых ответных реакций на внешние раздражители, неподвижные расширенные зрачки, атония всех мышц, отсутствие биоэлектрической активности мозга), сердечно-легочную реанимацию прекращают. Все эти признаки смерти мозга достоверны только в тех случаях, когда температура тела больного не ниже 34 °С и ему не вводили наркотические препараты.
Признаки гибели мозга при восстановленной сердечной деятельности, но продолжающемся коматозном состоянии подробно описаны в специальных руководствах по реаниматологии (В. А. Неговский с соавт., 1977, 1979). Авторы обращают внимание на возможность прогнозирования конечного результата лечения больных, переживших реанимацию, хотя большинство систем прогноза недостаточно совершенны. В первую очередь прогноз основывается на данных состояния ЦНС. С точки зрения исследователей, при внезапной остановке кровообращения в условиях нормальной температуры и без применения наркотических средств различают прогноз ранний (при умеренных повреждениях, когда лечебные мероприятия дают эффект), задержанный (при значительном и прогрессивном уменьшении эффекта лечебных действий) и поздний (при малой эффективности лечебных мероприятий). Не учитываются больные с травмой черепа, интоксикациями и метаболическими комами.
Ранний прогноз по состоянию ЦНС устанавливается в течение 1-го часа после начала оживления и определяется прежде всего длительностью прекращения кровообращения. Если она составляет менее 4 мин, то прогноз относительно благоприятный. Увеличение времени полного прекращения кровообращения без оказания реанимационной помощи до 5-6 мин вызывает сомнения в благоприятном прогнозе. По мере увеличения этого срока прогноз крайне сомнительный и безнадежный.
Более точно прогноз определяется по восстановлении функций ЦНС, однако это методически сложно. Так, благоприятным считается прогноз, когда самостоятельное дыхание восстанавливается в течение 20-30 мин. Однако применение в постреанимационный период миорелаксантов, различных методов вспомогательного дыхания и ИВЛ значительно удлиняет это время.
Задержанный прогноз определяется общеневрологической симптоматикой в первые сутки после оживления. Если не восстанавливается самостоятельное дыхание, остаются расширенными зрачки, отсутствуют роговичные рефлексы, превалирует тонус разгибателей, имеются судороги, а на ЭЭГ регистрируется низкочастотный и низкоамплитудный ритм, прогноз безнадежный. В то же время прогрессивное уменьшение глубины комы, отсутствие судорог, сужение зрачков, появление рого-вичных рефлексов и улучшение биоэлектрической активности головного мозга на ЭЭГ свидетельствует о благоприятном прогнозе.
Поздний прогноз определяется выходом из коматозного состояния (если это только возможно) и теми психическими и неврологическими осложнениями, которые наблюдаются почти у всех больных после реанимации. При сохранении глубокой, ареактивной комы более 4 сут (если не вводились наркотики или не проводилась гипотермия) выздоровление невозможно.
При нарушениях газообмена, гемодинамики, метаболизма изменения ЦНС могут усугубляться. Относительность прогноза по состоянию ЦНС обусловлена и тем, что предполагается максимальная коррекция этих расстройств. Но, как правило, в клинической практике ухудшение функции ЦНС сопровождается резким ухудшением функций и других жизненно важных органов и систем. Порой трудно выяснить, что же явилось определяющим моментом ухудшения состояния больного. Неблагоприятные прогностические признаки: сохраняющаяся артериальная гипотензия, высокий уровень ЦВД и давления наполнения левого желудочка при низком сердечном выбросе, тахикардия или резкая брадикардия, декомпенсированный метаболический ацидоз или алкалоз, резкое снижение насыщения артериальной крови кислородом и его парциального напряжения, отек легких, олигоанурия, расстройства процессов свертывания крови.
Неотложные состояния в клинике внутренних болезней. Грицюк А.И., 1985г.
Из этой статьи вы узнаете: почему остановку сердца считают эквивалентом клинической смерти. Какие причины и факторы способны вызвать остановку сердца. Характерные признаки, алгоритм оказания первой помощи, прогноз.
Дата публикации статьи: 22.05.2017
Дата обновления статьи: 29.05.2019
Во всем мире врачи единодушно считают внезапную остановку сердца одним из первых и явных признаков клинической смерти (небольшой промежуток времени, в течение которого пострадавшего можно вернуть к жизни). В момент, когда орган прекращает сокращаться, скорость кровообращения стремительно падает, в организме начинаются необратимые изменения на фоне нарушений газообмена, обмена веществ, застойных явлений, которые приводят к биологической смерти (вернуть пострадавшего к жизни невозможно).
Для восстановления функции сердца делают , в результате которого иногда удается спасти человеку жизнь. Спустя 7 минут после остановки сердца реанимационные меры теряют смысл, так как повреждение головного мозга достигает критического уровня, и человек может навсегда остаться инвалидом. Хотя всегда есть исключения из правил: при переохлаждении продолжительность промежутка времени, в течение которого можно вернуть человека к жизни, увеличивается в несколько раз.
Процент выживших зависит от того, насколько грамотной и быстрой была первая помощь, для ее оказания вызывают бригаду «Скорой помощи» и срочно госпитализируют человека в больницу. До приезда врачей необходимо сделать прямой массаж сердца и вентиляцию легких. При этом даже своевременные экстренные меры в условиях реанимации не гарантируют благоприятного исхода, так как прекращение сократительной деятельности могли вызвать состояния, несовместимые с жизнью (тяжелые патологии сердца, острая кровопотеря, онкозаболевания).
Так что остановка сердца в полной мере является эквивалентом клинической, а в дальнейшем и биологической смерти. Насколько она опасна? Вылечить ее невозможно, прогнозировать точное наступление достаточно затруднительно, восстановить работу сердца удается в 30% случаев, с благоприятным для пациента исходом (полное восстановление мозговой деятельности) только в 5% случаев.
Оказанием экстренной помощи в таких случаях занимаются врачи-реаниматологи, кардиологи и хирурги.
Причины
Остановка сердца причинами может быть вызвана следующими:
- в 90% случаев – фибрилляцией желудочков (хаотичным, неритмичным, нескоординированным сокращением отдельных пучков мышечных волокон);
- в 5% случаев – асистолией (полным прекращением биоэлектрической активности и сокращений);
- реже – желудочковой пароксизмальной тахикардией (отсутствием пульса в сочетании с усиленной частотой сокращений);
- электромеханической диссоциацией (сохранением биоэлектрической активности миокарда в сочетании с отсутствием сокращений желудочков).
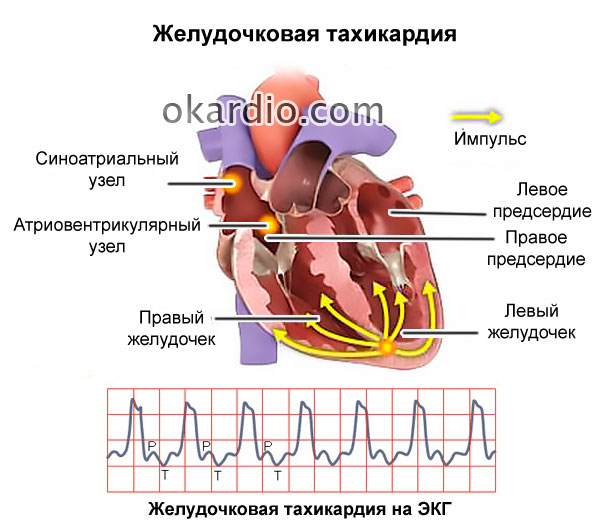
Прогнозировать прекращение деятельности сердца с большой долей вероятности можно у пациентов с тяжелыми сердечными патологиями (фибрилляция, ), с острой кровопотерей, с травмами, несовместимыми с жизнью, у онкобольных и в некоторых других случаях. Во всех остальных случаях остановка более «внезапная».
Факторы риска
Основные причины остановки сердца – функциональные нарушения (сбой в работе органа), которые в большинстве случаев не появляются сами собой, а формируются под влиянием многочисленных факторов. Чаще всего это заболевания и патологии сердца, мозга и внутренних органов, иногда – естественные причины или несчастный случай.
Заболевания, способные вызвать остановку сердца:

Состояния, способные вызвать остановку сердца:
| Состояние | Описание |
|---|---|
| Смертельная кровопотеря | Потеря более 50% крови, развитие ДВС-синдрома (нарушение свертываемости крови). |
| Удушье | Пневмоторакс (сдавление легкого), острая легочная недостаточность, инородное тело в дыхательных путях, аллергическая реакция. |
| Шок | Травматический, гиповолемический (потеря жидкости), бактериальный, ожоговый, анафилактический, геморрагический (потеря крови). |
| Интоксикация | Алкоголь, наркотики, лекарственные препараты (психотропные, антиаритмические, сочетание несочетаемых средств). |
| Гипотермия,
гипертермия |
Переохлаждение или перегрев организма. |
| Травмы | Проникающие ранения, удары, электротравмы. |
| Нагрузки | Чрезмерные физические нагрузки, тяжелый стресс. |
| Естественные причины | Пожилой возраст. |
 Влияние низкой температуры на температуру тела и развитие гипертермии
Влияние низкой температуры на температуру тела и развитие гипертермии
Прекращение деятельности сердца можно спровоцировать сочетанием нескольких факторов. Например, серьезному риску подвергают себя люди с сердечно-сосудистыми заболеваниями, лишним весом и пристрастием к алкоголю или табакокурению.
В группу риска обычно попадают женщины после 60 и мужчины после 50 лет. В редких случаях причиной остановки сердца может стать генетическое заболевание, редкий синдром наследственной фибрилляции желудочков (Романо-Уорда).
Осложнения
По протоколу реанимационные мероприятия производят в течение 30 минут, если за это время не удается восстановить деятельность сердца, официально регистрируют биологическую смерть.
В идеале запустить сердце желательно до истечения 7 минуты после остановки, но сделать это в такие сроки удается далеко не всегда, поэтому состояние клинической смерти часто приводит к развитию следующих осложнений:
- различных нарушений мозговой деятельности;
- очагов ишемии (нарушение кровообращения) в почках, головном мозге, печени.

У пациентов, переживших клиническую смерть, в большинстве случаев не восстанавливается память, слух, зрение, вызывает затруднение выполнение элементарных бытовых навыков. Образование очагов ишемии может привести к почечной и печеночной недостаточности и развитию других патологий. Из-за серьезных нарушений мозгового кровообращения часть пациентов впадает в кому и не приходит в сознание даже после того, как сердце начинает работать.
Характерные признаки
О состоянии клинической смерти можно судить по таким проявлениям:
- В течение 10 или 20 секунд после остановки сердца человек падает без сознания.
- У него могут начаться непродолжительные судороги.
- Дыхание сопровождается короткими, судорожными хрипами или не ощущается совсем.
- На фоне резкой бледности кожи появляется цианоз (синюшность) губ, мочек ушей, кончиков носа и пальцев.
- Невозможно прощупать пульс даже на крупных сосудах (сонная артерия, бедренная вена в паху).
- Сердцебиение ниже правого соска не ощущается.
- Грудная клетка не поднимается (нет дыхания).
- Через 2 минуты после остановки сердца зрачки расширяются и не способны реагировать на свет.

На восстановление деятельности сердца окружающим отпущено всего 7 минут, после истечения этого срока шансы пациента на спасение падают с катастрофической быстротой – слишком много необратимых изменений происходит в организме.
Поэтому оценить состояние потерявшего сознание нужно очень быстро:
- ударьте его по обеим щекам, потормошите, окликните;
- если человек не приходит в сознание, приложите руку на грудную клетку, это позволит установить есть ли дыхание;
- положите два сложенных вместе пальца (указательный и средний) на любой крупный кровеносный сосуд, если пульс отсутствует – необходимо оказывать экстренную доврачебную помощь.
За период, пока производится оценка состояния пациента, необходимо вызвать «Скорую помощь».
Оказание первой помощи
Поскольку чаще остановка сердца происходит вне больницы, оказывать первую помощь приходится окружающим, именно от их умений и навыков зависит жизнь человека.
Алгоритм оказания первой помощи (актуален для тех, кто рядом с пострадавшим)
- Уложите пострадавшего на ровную, твердую поверхность лицом вверх.
- Слегка запрокиньте его голову назад, выдвиньте челюсть, пальцем попытайтесь очистить дыхательные пути от инородного предмета, рвотной массы, западающего языка.
- Производите вентиляцию легких методом «рот в рот», для этого необходимо зажать нос и вдувать в рот порции воздуха, оценивая, насколько поднимается грудная клетка. Цель вентиляции – простимулировать работу грудной клетки, восстановить циркуляцию воздуха в легких, это может запустить сердце.
- Сложите кисти друг на друга так, чтобы на грудную клетку можно было надавливать ладонями на вытянутых руках. Положите их на нижнюю треть грудины (на два пальца выше нижнего края), начните совершать ритмичные надавливания.
- Считайте количество нажатий вслух, на каждом 30 производите два вдоха «рот в рот».
- должен быть интенсивным, но не травматичным, чтобы избежать повреждений грудной полости или перелома ребер.
 Нажмите на фото для увеличения
Нажмите на фото для увеличения
Ни в коем случае не стоит запускать сердце ударом локтя в грудину, этот способ под силу только специалистам и целесообразен в течение первых 30 секунд после остановки.
Одновременно, если это возможно, постарайтесь оценивать состояние пострадавшего: пульс, дыхание, признаки жизни.
Важно: постарайтесь не производить вентиляцию легких без носового платка, салфетки или куска любой ткани, накинутого на ротовую полость пострадавшего, так как контакт со слюной и другими биологическими жидкостями может привести к заражению (туберкулез).
Оказание первой помощи можно производить до приезда медиков, но не больше 30 минут. Если за это время реанимация не принесла результата, внезапная остановка сердца приводит к биологической смерти.
Оказание профессиональной помощи
После приезда бригады «Скорой помощи» реанимационные меры производят на месте или по дороге в больницу.
Среди мероприятий по оказанию неотложной медицинской помощи:
- непрямой массаж сердца;
- дефибрилляция с помощью специальных электродов;
- вентиляция легких с помощью мешка Амбу или подключение к аппарату искусственного дыхания;
- подача кислорода с помощью маски или трубки, которую вводят в трахею;
- лекарственная терапия (введение атропина, эпинефрина, адреналина).
 АВД – автоматический внешний дефибриллятор
АВД – автоматический внешний дефибриллятор
Одновременно осуществляют аппаратный мониторинг состояния.
Если сердце заработало, дальнейшее восстановление пациента производят в реанимации, где выявляют причины, которые привели к остановке. При сердечно-сосудистых патологиях пациент «долечивается» в кардиологии, при легочных – в терапии и т. д.
Часто после реанимационного массажа у пострадавших обнаруживаются переломы ребер, повреждение легких (пневмоторакс), мелкие и крупные кровоизлияния, гематомы, которые приходится устранять хирургическими методами.
Жизнь «после смерти»
Выжившие после остановки сердца должны полностью изменить свое отношение к здоровью, образу жизни, режиму дня и питанию:
- отказаться от алкоголя, табакокурения, неконтролируемого приема лекарственных средств без рецепта врача;
- изменить рацион, отдав предпочтение пище с минимальным содержанием быстрых углеводов (кондитерские изделия, конфеты, сдоба) и холестерина (жирное мясо), соли (колбасные изделия);
- избегать тяжелых физических нагрузок и стрессов;
- восстановить сон, придерживаться режима и распорядка дня.
Если причиной клинической смерти стало острое или хроническое заболевание, пациента ставят на учет, назначают лекарства и регулярно контролируют состояние его здоровья.
Прогноз
После остановки сердца выживает всего 30% пострадавших. Спасение жизни и здоровья в прямом смысле зависит от скорости оказания первой помощи: если прямой массаж начинают делать в течение первых 2–3 минут, шансы на выживание увеличиваются в два раза. Через 10 минут – падают почти на 99% процентов (всего 1% успеха).
Остановка сердца и состояние клинической смерти оставляют множество последствий ишемического характера, чем позже начаты реанимационные мероприятия, тем сильнее усугубляется кислородное голодание, быстрее гибнут клетки головного мозга.
Мозговая деятельность полностью восстанавливается лишь в 3,5–5% случаев, с более или менее выраженными нарушениями работы головного мозга и внутренних органов живут 14%, остальные выжившие (из 30%) становятся полными инвалидами или впадают в кому.
Сочетание массажа сердца и проведения ИВЛ.
Поскольку непрямой массаж сердца необходимо сочетать с проведением ИВЛ, реанимационные мероприятия лучше всего проводить вдвоем. Один человек проводит массаж, а другой ИВЛ соотношение вентиляция (массаж должно составлять 1:5. Если помощь оказывает один человек, ему приходиться чередовать 2 вдувания воздуха в легкие с 15 быстрыми (интервал – не более 1 сек.) толчками грудины. Каждые 1-2 минуты необходимо прерывать проведение реанимации на несколько секунд (не более 4-5) для определения возникшего спонтанного пульса.
Контролировать эффективность реанимации должен один человек, проводящий ИВЛ.
Оценка эффективности сердечно-легочной реанимации проводится по следующим критериям:
1. Прежде всего по сужению зрачков и появлению их реакции на свет. Сужение зрачков говорит о поступлении оксигенированной крови в мозг больного. Если зрачки остаются широкими и не реагируют на свет, при правильно проводимой СЛР, можно думать о смерти мозга.
2. Появление пульсовых передаточных волн на сонных и бедренных артериях при каждом толчке, а затем самостоятельной пульсации.
3. Уменьшается бледность кожи и цианоз.
4. Восстановление спонтанного дыхания.
В случае успешной реанимации массаж сердца проводиться до восстановления сердечного ритма, ИВЛ (минимально) до восстановления самопроизвольного дыхания, запрокидывание головы с открыванием рта и выдвижением нижней челюсти (или нахождение воздуховода в дыхательных путях) – до восстановления сознания.
Если на протяжении 30-40 минут зрачки остаются широкими, самостоятельная сердечная и дыхательная деятельность не восстанавливается, реанимационные мероприятия прекращают.
ТЕХНИКА НАРУЖНОГО МАССАЖА СЕРДЦАСердце располагается в грудной полости между двумя костными образованиями:телами позвонков сзади и грудиной спереди. При сжатии грудной клетки вгоризонтальном положении тела на глубину 4 – 5 см сердце сдавливается,выполняя при этом свою насосную функцию: оно выталкивает кровь в аорту илегочную артерию при сжатии грудной клетки и присасывает венозную кровь приее расправлении. Эффективность наружного массажа сердца доказана давно. Внастоящее время этот метод общепризнан.1. пострадавшего укладывают на спину на жесткое и ровное ocнованне (пол, земля). 2. Оказывающий помощь занимает позицию сбоку от больного, нащупывает в подложечной области конец грудины, и на расстоянии 2 поперечно расположенных пальцев по направлению вверх по среднейлинии накладывает ладонь кисти наиболее широкой ее частью. Вторую ладонькладет крестообразно сверху.3. Не сгибая рук, производит сильное надавливаниена грудину по направлению к позвоночнику на глубину 4 – 5 см и черезнебольшую паузу отпускает, не отрывая рук от поверхности грудной клетки.Необходимо повторять эти движения с частотой не менее 60 в 1 мин (1сдавливание в 1 с), поскольку более редкие воздействия не обеспечиваютдостаточного кровообращения. Сжимать грудную клетку следует энергично поддозированным давлением, чтобы вызвать пульсовую волну в сонной артерии. 4. При проведении массажа у взрослых необходимо применять не только силу рук, но и надавливать всем корпусом тела. У детей старше 5 лет наружный массаж сердца производят одной рукой, у грудных детей и новорожденных – кончиками указательного и, среднего пальцев. Частота сдавливаний 100 – 110 в 1 мин.Об эффективности массажа судят по изменению окраски кожных покровов лица,появлению пульса на сонной артерии, сужению зрачков. Прекращать наружныймассаж сердца можно через каждые 2 мин лишь на 3 – 5 с, чтобыубедиться в восстановлении сердечной деятельности. Если после прекращениямассажа пульс не определяется, а зрачки снова расширяются, массаж должен бытьпродолжен.Практика показывает, что наружный массаж сердца даже при остановке сердечнойдеятельности восстанавливает кровообращение в жизненно важных органах(головном мозге, сердце). Однако эффективность такого массажа обеспечиваетсялишь в сочетании с искусственным дыханием. Предложены следующие оптимальныесочетания частоты искусственного дыхания и массажа сердца в зависимости отчисла лиц, оказывающих помощь. Если помощь оказывает 1 человек (рис. 6), то соотношение производимыхманипуляций должно быть 2; 15. На каждые 2 быстрых вдувания воздуха в легкиедолжно приходиться 15 массажных сдавливаний грудины.Оказывающий помощь занимает по отношению к больному наиболее удобную позицию,которая позволяет выполнять и тот и другой приемы оживления, не меняя своегоположения. Под плечи больного следует положить валик из свернутой одежды,чтобы голова была запрокинута, а дыхательные пути открыты.Если помощь оказывают 2 человека (рис. 7), то соотношение приемов должнобыть 1:5. Один проводит наружный массаж сердца, другой – искусственноедыхание после каждого 5-го сдавливания грудины, в момент расправлениягрудной клетки. Если сердечная деятельность восстановилась, пульс сталотчетливым, лицо порозовело, массаж сердца прекращают, а искусственноедыхание продолжают в том же ритме до восстановления самостоятельного дыхания.При появлении у пострадавшего полноценного дыхания следует установить за нимпостоянное наблюдение (до восстановления сознания). Следует помнить, что приотсутствии сознания возможны повторные расстройства дыхания вследствиезападения языка и нижней челюсти. Вопрос о прекращении реанимационных мероприятий в случае их неэффективностидолжен решить врач, вызванный на место происшествия, или сам оказывающийпомощь с учетом точного определения времени остановки сердца ипродолжительности реанимации, не превышающей пределов возможного оживления(до появления явных признаков смерти). Ошибки Наблюдения показывают, что обучающие первой помощи часто не полностьюпоказывают прием максимального разгибания головы, не обеспечивают свободнойпроходимости дыхательных путей. Если при оказании помощи будет допущена этаошибка, вдуваемый воздух может попасть в желудок, и применяемый прием не дастнужного эффекта.Вдувая воздух не всегда можно достичь герметичности при охвате рта или носапострадавшего, и часть объема вдуваемого воздуха теряется, выходит наружу.Поэтому охват окружности рта или носа при вдувании воздуха должен бытьполным.При проведении наружного массажа сердца следует правильно выбрать местоналожения ладони на грудину. Смещение компрессии (сдавливаний) вверх нередкоприводит к перелому грудины, вниз – к разрыву желудка, вниз и вправо – кповреждению печени, вниз и влево – к повреждению селезенки, влево иливправо от грудины – к перелому ребер.При оказании помощи двумя лицами проведение наружного массажа сердца иискусственного дыхания должно осуществляться синхронно, чтобы вдуваниевоздуха в легкие производилось в момент расслабления грудной клетки.Производя наружный массаж сердца, следует вести наблюдение за динамикойпризнаков жизни, в особенности за пульсом на сонной артерии и величинойзрачков.Таким образом, своевременно начатые искусственное дыхание и наружный массажсердца могут не только восстановить сердечную деятельность и другие временноутраченные функции организма, но и продлить жизнь человека. В настоящее времянакопилось немало примеров успешной сердечно-легочной реанимации, когдаспасенные люди вновь обрели способность радоваться жизни.
Литература:
1. «Основы реаниматологии» под редакцией В.А. Неговского, «Медицина», Ташкент, 1974 г.
2. «Основы реаниматологии для медицинских сестер», И.В. Ремизов, «Феникс», 2005г.
3. «Медицина катастроф» под редакцией Х.А. Мусалатова, Москва, 2002 г.
4. «Справочник по реаниматологии» под редакцией И.З. Клявзуника, Минск, 1978
1. Причинами терминальных состояний являются:
а) острые (массивные) кровопотери
б) тяжелые (массивные) травмы
в) острые отравления
г) асфиксии различного генеза
е) острый инфаркт миокарда, кардиогенный шок
ж) все ответы верны
2. Орган, наиболее чувствительный к гипоксии:
а) селезенка
б) легкие
г) головной мозг
д) печень
3. Агония характеризуется:
а) отсутствием пульса, артериального давления (АД)
б) исчезновением глазных рефлексов
в) патологическим типом дыхания
г) отсутствием сознания
д) все ответы верны
4. Время продолжительности клинической смерти в условиях нормометрии составляет:
а) 1-2 минуты
б) 3-6 минут
в) 10-12 минут
г) 12-15 минут
д) более 20 минут
5. Для клинической смерти характерны все симптомы кроме:
а) отсутствие сердцебиения
б) сужение зрачков
в) цианоз или бледность кожных покровов
г) судороги (клонические, тонические)
д) отсутствие дыхания
6. Ритмичность непрямого массажа сердца считается эффективной при:
а) 40 компрессиях в 1 минуту
б) 130 компрессиях в 1 минуту
в) 80 компрессиях в 1 минуту
г) 20 компрессиях в 1 минуту
7. Сердечно-легочную реанимацию начинают:
а) с искусственной вентиляции легких
б) с дефибрилляции
в) с обеспечения проходимости дыхательных путей
г) с введения медикаментов
д) с непрямого массажа сердца
8. Реанимационные мероприятия проводимые на догоспитальном этапе:
а) ИВЛ «Рот в рот»
б) непрямой массаж сердца
в) иммобилизация
г) щадящий перенос пострадавшего
д) все ответы верны
9. Наиболее эффективная частота искусственной вентиляции легких:
а) 5-10 вдуваний в 1 минуту
б) 12-13 вдуваний в 1 минуту
в) 15-16 вдуваний в 1 минуту
г) 16-18 вдуваний в 1 минуту
д) более 25 вдуваний в 1 минут
10. При электротравме смерть наступает от:
а) паралича дыхательного и сосудо-двигательного центра
б) кровотечения
в) термического ожога
г) астматического статуса
11. Наиболее ранним признаком эффективности СЛР является:
а) сужение зрачков, появление реакции их на свет
б) появление пульса на сонной артерии
в) повышение АД до 60-70 мм.рт.ст.
г) появление дыхательных движений
12. Возможными осложнениями при непрямом массаже сердца являются все, кроме:
а) перелома ребер и грудины
б) травмы плевры, легких, перикарда
в) разрыва печени, желудка
г) стеноза левого атриовентикулярного отверстия
13. При проведении закрытого массажа сердца ребенку до 1 года компрессии грудной клетки производятся:
а) двумя ладонями, помещенными одна на другую
б) ладонью одной руки
в) указательным и безымянным пальцем одной руки
г) одним указательным пальцем
14. Частота дыханий в 1 минуту у взрослого в норме:
15. Частота пульса в 1 минуту у взрослого в норме:
16. Состояние пульса при эмоциональной нагрузке:
а) учащается
б) остается без изменения
в) урежается
17. При проведении сердечно-легочной реанимации наличие пульса у младенца определяют на:
а) бедренной артерии
б) височной артерии
в) плечевой артерии
г) сонной артерии
18. Необратимым этапом умирания организма является:
а) клиническая смерть
б) агония
в) биологическая смерть
г) предагония
19. Для биологической смерти человека характерно:
а) спутанность сознания, пульс нитевидный, дыхание частое, АД
б) сознание отсутствует, пульс и АД не определяются, тоны сердца
глухие, дыхание редкое, судорожное
в) сознание отсутствует, тоны сердца не выслушиваются, дыхание
отсутствует, зрачок предельно расширен, помутнение роговицы
г) сознание отсутствует, тоны сердца глухие, дыхание
поверхностное, зрачки узкие
20. Если сердечная деятельность не восстанавливается, реанимационные мероприятия можно прекратить через:
а) 30-40 минут
б) 3-6 минут
г) 15-20 минут
ЭТАЛОНЫ ОТВЕТОВ
Тема «Терминальные состояния»
1. При проведении ИВЛ необходимо запрокинуть голову пострадавшего:
а) перед удалением инородного тела из верхних дыхательных путей
б) для обеспечения проходимости дыхательных путей
в) для создания герметичности между ртом реаниматора и
пострадавшего
2. Прямой массаж сердца применяют:
а) при неэффективности непрямого массажа сердца
б) при наличии инструментов, позволяющих вскрыть грудную
клетку больного
в) при остановке или фибрилляции сердца во время операции на
органах грудной клетки
3. Шансы спасти пострадавшего будут наиболее высокими, если произвести СЛР в пределах первых:
а) 15 минут
б) 10 минут
в) 6 минут
4. При проведении непрямого массажа сердца у взрослых руки следует расположить:
а) в области верхней трети грудины
б) на границе верхней и средней трети грудины
в) на границе средней и нижней трети грудины
г) в пятом межреберном промежутке слева
5. Объективными критериями для прекращения СЛР являются:
а) неэффективность СЛР
б) появление признаков клинической смерти
в) усталость спасателя
г) появление признаков биологической смерти
6. При наличии у пострадавшего трахеостомической трубки, ИВЛ проводится:
а) методом «Рот в рот»
б) методом «Рот в нос»
в) через трахеостому
7. При проведении непрямого массажа сердца ИВЛ следует проводить:
а) иногда
б) всегда
в) периодически
8. Для обеспечения проходимости дыхательных путей необходимо:
а) повернуть голову набок
б) разогнуть голову в шейном отделе позвоночника
в) разогнуть голову, выдвинуть вперед нижнюю челюсть, удалить
салфеткой слизь из ротовой полости
9. Выделите группу лекарственных препаратов, необходимых для введения при проведении СЛР:
а) но-шпа, строфантин, пентамин
б) адреналин, лидокаин, атропин
в) дибазол, папаверин, клофеллин
10. Укажите необходимую амплитуду смещения грудины при проведении непрямого массажа сердца:
11. Наличие сердцебиения в реанимационной практики наиболее целесообразно определять пальпацией:
а) сердечного толчка в области пятого межреберья
б) сонной артерии
в) лучевой артерии
г) височной артерии
12. Исключите действие из комплекса «Тройного приема Сафара» при подозрении на травму шейного отдела позвоночника:
а) разгибание головы
б) выдвижение нижней челюсти
в) открывание рта
13. При рефлекторной остановке сердца прекардиальный удар наносится в область:
а) сердца
б) мечевидного отростка
в) средней трети грудины
г) нижней трети грудины
14. Соотношение вентиляции и компрессии при проведении комплекса СЛР двумя реаниматорами составляет:
15. Соотношение вентиляции и компрессии при проведении комплекса СЛР одним реаниматором составляет:
ЭТАЛОНЫ ОТВЕТОВ
Тема «Сердечно-легочная реанимация»
1. Нарушение проходимости верхних дыхательных путей это:
а) затруднение дыхания
б) отсутствие свободного пути прохождения воздуха в ротоглотке,
трахеи, бронхах
в) выраженная одышка, акроцианоз
д) патологические типы дыхания
2. Назовите причины, вызывающие острую дыхательную недостаточность:
а) поражение дыхательного центра, повреждение грудной клетки,
нарушение проходимости дыхательных путей
б) острая почечная недостаточность
в) сосудистая дистония
г) закрытая травма живота
3. Перечислите клинические признаки апноэ:
а) потеря сознания, резкое падение АД, отсутствие пульса,
изменение цвета кожи
б) потеря сознания, отсутствие экскурсий грудной
клетки, синюшность кожи
в) ассиметрия грудной клетки, ослабление дыхания
4. Перечислите приемы восстановления проходимости дыхательных путей:
б) интубация трахеи
в) разгибание головы в шейном отделе позвоночника, выведение
нижней челюсти, удаление инородного тела
г) наложение трахеостомы
д) установление воздуховода
5. Пародоксальное дыхание наиболее часто наблюдается при:
а) пневматораксе
б) ателектазе легких
в) ларингоспазме
г) пневмонии
6. Податливость легких определяется:
а) размерами легких
б) эластичностью легочной ткани
в) возрастом пациента
г) эластичностью грудной клетки
7. Выберите ответ, в котором перечислены все виды гипоксии:
а) дыхательная, гемическая, обтурационная
б) нейрогенная, церкуляторная, метаболическая
в) гистотоксическая, гемическая, дыхательная
г) дыхательная, циркуляторная, гемическая, гистотоксическая
8. Основные показания к переводу на искусственную вентиляцию легких:
а) обтурация дыхательных путей, трудноотделяемая мокрота
б) апноэ, гиповентиляция, патологические типы
в) тупая травма грудной клетки, закрытый пневматоракс
г) кома любой этиологии
9. Метод гипербарической оксигенации противопоказан при:
а) острой анемии, сепсисе
б) ботулизме, сальмонеллезе
в) клаустрофобии, эпилепсии, гипертермии
10. Способ оксигенотерапии наиболее приемлемый при отеке легких:
а) ингаляция кислорода через носовые катетеры
в) ингаляция кислорода
г) дыхание с положительным давлением на вдохе
ЭТАЛОНЫ ОТВЕТА
Тема «Острая дыхательная недостаточность»
Тема: «Острая сердечно-сосудистая недостаточность»
1. Определите клинические признаки остановки кровообращения:
а) потеря сознания, резкое падение АД, отсутствие пульса на
крупных сосудах, расширение зрачка
б) остановка дыхания, резкая бледность, цианоз, нитевидный пульс,
брадикардия
в) резкая слабость, нарушение сознания, падение АД, акроцианоз
г) частое дыхание, цианоз, брадикардия, отсутствие АД, коматозное
состояние
2. Назовите принцип закрытого массажа сердца:
а) сдавление сердца между позвоночником и грудиной
б) непосредственное сдавление сердечной мышцы рукой
реаниматора
в) воздействие на сердечную мышцу переменным током
г) медикаментозная стимуляция
3. Перечислите осложнения при пункции подключичной вены:
а) воздушная эмболия, пневматоракс, ранение грудного
лимфатического протока
б) пневмоперитонизм, гемоторакс, тромбофлебит
в) гипертермия, корешковый болевой синдром
4. Реанимация и интенсивная терапия при кардиогенном шоке на догоспитальном этапе включает:
а) ликвидацию болевого синдрома;
б) введение вазопрессоров;
в) нормализацию сердечного ритма;
г) применение стероидных гормонов.
5. Первая медицинская помощь при обмороке включает:
а) придание пациенту горизонтального положения с опущенным
головным концом
б) проведение инфузионной терапии
в) проведение непрямого массажа сердца
6. Наиболее часто коллапс возникает при:
а) кровопотере, интоксикации, гипоксии
б) гипоксии, гиперкапнии, гипогликемии
в) гипогликемии, беременности
7. При острой правожелудочковой недостаточности возникает:
а) нарушение сердечного ритма
б) дыхательная недостаточность
в) сердечная астма, переходящая в отек легких
8. Фибрилляция желудочков сердца приводит:
а) к аритмии и атриовентрикулярной блокаде
б) к остановке сердечной деятельности
в) к тампонаде сердца
9. Для оказания неотложной помощи при стенокардии применяется препарат:
а) коргликон
б) кордиамин
в) дибазол
г) нитроглицерин
10. Для острого инфаркта миокарда характерны следующие симптомы:
а) боль за грудиной, проходящая после приема нитроглицерина
б) стабильное артериальное давление
в) головная боль
г) давящая боль за грудиной, не проходящая после приема
нитроглицерина
ЭТАЛОНЫ ОТВЕТА
Тема «Острая сердечно-сосудистая недостаточность»











