Мужское здоровье - это компетенция врача уролога, дерматовенеролога и сексопатолога. Именно эти три специалиста занимаются изучением, диагностикой и лечением патологий, поражающих репродуктивную систему мужчины. В случае возникновения какой-либо проблемы, связанной с инфекционным процессом, необходимо обращаться к первым двум, а по поводу расстройств половой функции - к последнему. И если уролог в основном занимается лечением тех нозологий, где требуется выполнение оперативного вмешательства, то дерматовенеролог пользуется исключительно терапевтическими методиками.
Заболевания мужские половые – виды
Единой классификации недугов репродуктивной системы мужчины не существует, однако большинство клиницистов предпочитает подразделять эту категорию болезней следующим образом:
- Болезни, передающиеся при сексуальном контакте, сюда же относят трихомониаз, хламидиоз, остроконечные кондиломы, сифилис, генитальный герпес и многие другие.
- Нарушения репродуктивной функции - заболевания, которые связаны с нарушением сперматогенеза.
- Проблемы, приводящие к развитию репродуктивной дисфункции. Все они связаны с нарушением наполнения пещеристых тел кровью.
- Неспецифические инфекционные процессы — уретриты, циститы и прочие патологии, не имеющие в своем происхождении какого-то конкретного возбудителя.
Мужские половые инфекции
Наиболее распространенной инфекционной патологией является генитальный герпес. Достаточно нарушения элементарной гигиены или же культуры интимных отношений, как сразу же происходит инфицирование этим типом вирусов герпеса. Другой вопрос заключается в том, что далеко не у всех эта проблема манифестирует - для возникновения специфических проявлений понадобится снижение иммунитета (защитных сил организма). Мужчина ощущает сильнейший зуд в паху, жжение и дискомфорт, многократно усиливающийся при сексе.
Грибковые заболевания мужских половых органов
Есть микроскопические грибки рода Кандида, которые имеют белесоватый окрас и они при снижении иммунитета вызывают микотическое поражение слизистых оболочек. Типичные симптомы - сильнейшее жжение, гиперемия и белесоватые выделения. Таким пациентам и их сексуальным партнерам необходимо дополнительно обследоваться на ВИЧ.
Воспалительные заболевания мужских половых
Все бактериальные инфекции у мужчин проявляются неприятными зловонными выделениями белесоватого цвета. То же самое справедливо и для патологий, вызванных простейшими и атипичной флорой. В эту категорию относится трихомониаз, хламидиоз, гонорея, сифилис и многие другие. Исключение - генитальный герпес.
Кожные заболевания половых мужских органов
На коже появляются патологические признаки в результате возникновения следующих патологий:
- Сифилис - характерное проявление, сифилитический шанкр и розеола Фурнье.
- Генитальный герпес - появление пузырьков, содержащих экссудат прозрачного цвета.
- Кандидоз - белесоватые высыпания.
То есть, нет отдельно кожных заболеваний - все эти признаки являются симптомами определенной нозологии, локализующейся в половых органах.
Симптомы заболевания мужских половых органов
Чаще всего встречаются следующие проявления:
- Чувство зуда и дискомфорта, усиливающееся при интимных отношениях.
- Зловонные выделения белесоватого окраса.
- Нарушения репродуктивной функции
Лечение заболеваний мужских половых органов
- Устранение причин - уничтожение возбудителя.
- Купирование симптомов - противовоспалительные и обезболивающие средства.
- Антибактериальная терапия широкого спектра - актуальна в том случае, если не удается высеять какой-то конкретный возбудитель и определить его чувствительность к лекарственным средствам.
Чем лечить мужские половые заболевания?
Используются антибактериальные средства широкого спектра действия:
То есть, лечение будет эффективным только в том случае, если будет подобран препарат, действие которого будет нацелено на уничтожение какого-то конкретного возбудителя (этиотропная терапия).
Профилактика заболеваний мужской половой системы
Необходимо придерживаться следующих принципов:
- Культура интимной жизни - наличие постоянного сексуального партнера и использование средств контрацепции, личной защиты.
- Гигиена репродуктивных органов.
- Периодические профилактические осмотры.
Выполняя все указанные советы, можно быть уверенным в том, что мужчина будет здоровым и избавиться от недугов мочеполовой системы.
Врачи утверждают, что в последние дни все чаще встречаются различные мужские болезни у молодых людей. Этому способствуют различные причины. Например, вызывать недуг могут патогенные бактерии или травмы. Отметим, что мужские болезни могут поражать предстательную железу, яички, мочеиспускательный канал или непосредственно половой член. Еще существуют недуги, которые поражают кожу полового члена. Все болезни нуждаются в своевременном лечении. В противном случае заболевания могут привести к развитию осложнений или снижению либидо. Врачи придерживаются мнения, что для лечения заболеваний мужских половых органов нужно обязательно прибегать к медикаментозной терапии. Исключением являются недуги, появившиеся в результате травм.
Болезни яичек
В урологии принято считать, что самые распространенные мужские половые болезни яичек - это орхит и эпидидимит. Данные заболевания развиваются остро и чаще поражают только одно яичко. В большинстве случаев воспалительные процессы могут возникнуть и на придатке. Орхит, как и другие заболевания мужских половых органов, возникает из-за различных инфекций, которые передаются половым путем. Чаще всего патогенные бактерии попадают в придаток яичка вследствие длительного пребывания в мочеиспускательном канале катетера. Нередко в канальцах придатках образовывается гнойный экссудат.
Характерные симптомы орхита и эпидидимита - это воспаление яичек. На семенном канате отчетливо видна отечность. Если эпидидимит протекает в острой форме - у пациента может сильно повыситься температура тела, возникнуть озноб. Кроме того, придаток яичка сильно увеличивается. Часто отечность появляется и на мошонке. Как следствие, кожа на ней начинает деформироваться и повышается риск возникновения реактивной водянки яичек. Болевой синдром со временем усиливается. Нередко боль отдает в пах или поясницу. Через 5-6 дней состояние пациента может улучшиться, однако отечность и наличие уплотнений при пальпации не пропадают. Для диагностики болезней врачи берут мазок.
Для лечения данных болезней мужских половых органов врачи прибегают к медикаментозной терапии. Самыми эффективными препаратами для лечения орхита и эпидидимита являются фторхинолоны, макролиды и цефалоспорины. Если состояние больного не улучшается - лечение следует дополнить антибиотическими средствами. Помимо медикаментозной терапии, больному назначают постельный режим и прием противовоспалительных препаратов. Если в результате диагностики было выявлено, что причиной болезни стал уропатогенен, больному назначается еще одна комплексная диагностика. Она поможет избежать рецидивов и наладить работу мочеиспускательной системы. После того как удается снять воспаление, больному назначаются специальные компрессы на мошонку, а для того чтобы избавиться от уплотнений, мужчине нужно пройти УВЧ-терапию.
Заболевания мочеиспускательного канала
Одна из самых распространенных болезней мужских половых органов - это уретрит. Недуг бывает 2 видов: инфекционный и неинфекционный. Первый вид возникает вследствие воздействия различных патогенных организмов. Неинфекционный уретрит прогрессирует из-за аллергической реакции, травмы или венозного застоя.
Симптомы данного недуга, как правило, проявляются не сразу. Самые характерные симптомы уретрита следующие:
- Жжение при мочеиспускании.
- Выделения из мочеиспускательного канала. Чаще всего они имеют белую или зеленую окраску, появляются утром.
- Желтые корки на половом члене.
- Зуд в области головки.
- Склеивание наружного отверстия уретры.
- Увеличение позывов к мочеиспусканию.
- Кровяные выделения из полового члена.

Прежде чем начать лечение данного заболевания мужских половых органов, следует провести комплексную диагностику. Очень важно при появлении характерных симптомов отказаться от алкогольных напитков, копченостей, специй и пряностей. Кроме того, на время следует отказаться от половой жизни. Медикаменты должен подбирать непосредственно врач, учитывая данные анамнеза и индивидуальные особенности пациента.
Для лечения гонорейного или бактериального уретрита применяются антибиотические средства, относящиеся к цефалоспориновой группе. Как правило, пациенту назначаются Тетрациклин, Эритромицин и Олететрин. В некоторых случаях рационально использовать Канамицин. Однако, данное средство при лечении мужских половых органов, нужно использовать осторожно и только после консультации с врачом. Это связано с тем, что в составе Канамицина есть токсичные вещества. В профилактических целях врач может назначить Пимафуцин или Нистатин. Последние отлично подойдут и для лечения кандидозного уретрита.
Для лечения хламидиозной формы уретрита используется Азитромицин. Если у пациента есть непереносимость данного антибиотического средства - его заменяют на Офлоксацин, Эритромицин или Доксициклин. При лечении аллергического уретрита используются исключительно антигистаминные средства. Если болезнь вызвана травмой - пациенту назначают антимикробную терапию или хирургическое вмешательство.
Если уретрит приобрел хроническую форму - лечение будет проводиться при помощи иммуностимулирующих медикаментов. С течением времени больному назначают антибиотические препараты.
Какая самая распространенная инфекционная болезнь у мужчин?
Самый распространенный недуг мужских половых органов - это молочница.

Данная болезнь возникает вследствие воздействия различных патогенных грибков. Причины, способствующие появлению молочницы, следующие:
- Депрессия или сильный стресс.
- Различные эндокринные болезни, например, сахарный диабет или гипотериоз.
- Онкологические болезни.
- Недостаток необходимых витаминов и микроэлементов в организме.
- Болезни крови.
- Анемия.
- Переохлаждение.
- Длительный прием антибиотиков.
- Ожирение.
Кандидоз может протекать бессимптомно в течение длительного срока. Отметим, что данное заболевание может проявляться не только на мужских половых органах, но и в ротовой полости. Самый ярко выраженный симптом молочницы - это покраснение головки полового члена. Кроме того, у мужчины может появиться боль при половом контакте или мочеиспускании.
Лечение данной болезни мужских половых органов, нужно производить только после лабораторной диагностики. Если в результате исследований было выявлено, что у мужчины присутствует только кандидоз, лечение можно производить при помощи противогрибковых средств. Как правило, они выпускаются в виде таблеток. Если после лечения произошел рецидив, и у пациента вновь начала прогрессировать болезнь, ему следует изменить образ жизни. Это нужно для того, чтобы укрепить иммунитет. Прежде всего, мужчине нужно исключить незащищенные половые акты.
Также нужно изменить в корне свой рацион питания. Желательно полностью исключить из меню быстрые углеводы, то есть сладости и свежую выпечку. Кроме того, медики рекомендуют отказаться от копченостей, колбасных изделий, острых блюд и специй. В рацион нужно добавить больше кисломолочных продуктов и овощей. Очень важно придерживаться интимной гигиены. Желательно использовать белье, изготовленное из хлопчатобумажной ткани. Для мытья половых органов запрещено использовать различные гели для душа. Иногда для лечения инфекционных заболеваний мужских половых органов больному назначаются противогрибковые мази. Лучшими средствами являются Дермазол, Микокет, Себозол, Амиклон и Канизон.
Воспалительные заболевания мужских половых органов особенно опасны своими осложнениями. Поэтому в данном случае очень важно своевременно начать лечение
1. Мочевой пузырь; 2. Лоно; 3. Простата; 4. Уретра
Уретрит
Уретрит - это воспаление мочеиспускательного канала (уретры), вызванное поражением его стенки различного рода бактериями и вирусами.
Уретрит всегда возникает на фоне снижения активности защитных факторов. В повседневной жизни мочеиспускательный канал, как и все наши системы и органы, постоянно сталкивается с возбудителями инфекции; микробы попадают в него с кожи, из кишечника, через кровь, а также во время полового акта. До поры до времени иммунная система справляется с ними, но как только защитные механизмы дают сбой, возникает воспаление.
Разновидности уретрита
Специфический уретрит вызывается возбудителями ИППП (трепонома, гонококк, хламидия, трихомонада, микоплазма, уреаплазма, реже - гарднерелла, а также различные вирусы). Обычно развивается после незащищенного полового контакта с инфицированным партнером.
Неспецифический уретрит вызывается условно-патогенной микрофлорой (стрептококками, стафилококками, кишечными палочками, грибами). Заражение также происходит в результате полового акта, чаще всего — при анальном сексе без презерватива или при классическом вагинальном сексе с партнершей, страдающей вагинальным дисбактериозом. Первоначально у мужчины развиваются баланопостит, а затем — уретрит.
Факторы риска
- Переохлаждение (как однократное, так и постоянное)
- Травма полового члена
- Мочекаменная болезнь
- Тяжелые физические нагрузки
- Нерегулярная половая жизнь
- Хронические воспалительные заболевания
- Проблемы с пищеварением (запоры и диарея)
- Осложнения после операции
Симптомы уретрита
Главные симптомы уретрита - боль, резь, жжение, зуд и неприятные ощущения во время мочеиспускания. Дискомфорт при этом может возникать как в области головки, так и в уретре или промежности, но он обязательно связан с мочеиспусканием.
Еше один важный симптом заболевания - патологические выделения из мочеиспускательного канала. В норме из него выделяются моча, сперма и смазка (при половом возбуждении). Кровотечение из уретры возникает при ее травме. Чаше всего это происходит во время отхождения из почки камня или песка, а также вследствие прогрессирования запущенного эрозивного (язвенного) уретрита. У мужчин в результате длительного сексуального воздержания при дефекации или во время полового возбуждения может самопроизвольно выделяться секрет простаты.
Острый и хронический уретрит
По характеру течения выделяют острую и хроническую (периоды обострений чередуются с периодами ремиссий) формы заболевания. Однако с каждым последующим обострением заболевание неизбежно прогрессирует, воспалительный процесс поражает все большую площадь слизистой мочеиспускательного канала. И рано или поздно начинаются осложнения.
Доплерогрифия - это ультразвуковое исследование, позволяющее оценить кровоток в различных органах
Осложнения
Хронический уретрит опасен, тем, что воспаление постепенно достигает предстательной железы (простатит), мочевого пузыря (цистит) и даже мошонки (орхит, эпидидимит). А со времен при отсутствии должного лечения может возникнуть наиболее грозное осложнение — сужение мочеиспускательного канала, при котором уже требуется оперативное вмешательство.
Отдельно стоит рассмотреть еще одно осложнение — колликулит, то есть воспаление семенного бугорка. Воспаление семенного бугорка приводит к появлению новых симптомов уретрита: боли становятся жгучими, колющими или простреливающими, они отдают в промежность, мошонку, бедра, низ живота. Половой акт становится настоящим испытанием, и из-за боли продолжительность его значительно сокращается.
Диагностика
Главное — своевременно определить истинную первопричину возникновения воспаления мочеиспускательнного канала. Для этого следует в обязательном порядке сдать анализы на наличие скрытых инфекций, так и условно-патогенных возбудителей. Далее оценивается состояние простаты (трансректальное ультразвуковое исследование — ТРУЗИ, микроскопия секрета), мочевого пузыря (УЗИ, общий анализ мочи) и обязательно — органов мошонки (УЗИ с доплером).
Лечение
При сходстве симптомов специфического и неспецифического уретрита существует разница в подходах к лечению двух форм этого заболевания: ведь в случае если обнаружена половая инфекция, необходимо обследовать и лечить обоих партнеров одновременно. Для терапии неспецифического уретрита рекомендованы специальная диета, промывание мочеиспускательного канала антисептиками и антибактериальными препаратами, прием антибиотиков. Специфический уретрит лечат аналогично, но дополнительно к базовому лечению назначают еще и иммуномодуляторы.
Баланопостит
Баланопоститом называется сочетание воспаления головки полового члена (баланит) и крайней плоти (постит). Это наиболее распространенное воспалительное заболевания половых органов у необрезанных мужчин.
Обычно в качестве инфекционного фактора выступают грибы рода Candida, но заболевание могут также спровоцировать и бактерии — стафилококки, кишечная палочка, стрептококки, энторококки и другие.
Наиболее распространены следующие пути заражения:
- Половой акт без презерватива с партнершей у которой имеется дисбактериоз влагалища: болезнетворные бактерии женщины вызывают у мужчин воспаление головки полового члена.
- Оральный секс с партнершей, страдающей воспалительными заболеваниями ротовой полости.
- Анальный половой акт без презерватива.
Факторы риска
- Отсутствие должной гигиены половых органов
- Снижение иммунитета
Симптомы
Заболевание начинается с дискомфорта в области головки полового члена, который в дальнейшем усиливается: появляется зуд, жжение и боль. Резко возрастает чувствительность головки, что неизбежно сказывается на ощущениях во время полового акта. Поскольку усиление чувствительности головки влечет за собой ускорение эякуляции, продолжительность его неизбежно снижается. Затем появляются покраснение головки и крайней плоти, сухость, ярко-красные точки, трещины и даже маленькие язвочки на поверхности кожи головки, причем кожа становится высохшей и похожей на пергамент. Все это сопровождается неприятным запахом. Сам половой член выглядит припухшим за счет отечной крайней плоти.
Осложнения
Грозным осложнением баланопостита является фимоз - патологическое состояние, при котором головка полового члена открывается с трудом или не открывается вообще. При хроническом 6аланопостите, сопровождающемся фимозом, возможно развитие рака полового члена.
Лечение и профилактика
Поскольку чаше всего это воспалительное заболевание связано с нарушением микрофлоры влагалища у женщин ей необходимо обязательно обследоваться у гинеколога : сделать анализ, который называется «исследование микробиоценоза влагалиша». В остальном же регулярные профилактические осмотры у уролога и соблюдение гигиенических норм избавят мужчину от проблем с воспалением крайней плоти и головки полового члена.
Необходимо хотя бы 1 раз в день, сдвигая крайнюю плоть, тщательно мыть головку полового члена теплой водой, желательно с мылом. При появлении признаков воспаления следует использовать растворы антисептиков (мирамистин или хлоргексидин). Обрабатывать половой член надо несколько раз в день, после гигиенических процедур, в течение 1 недели. Ни в коем случае не используйте марганцовку, йод и спирт, так как эти вещества лишь усиливают раздражение.
Если продолжительное использование антисептиков не оказывает нужного эффекта, это означает, что иммунитет кожи и слизистой полового члена резко снижен. В данном случае просто необходимо обратиться за помощью к специалисту.
 Эпидидимитом называется воспаление придатка яичка. Чаще всего эпидидимит является не самостоятельным недугом, но осложнением различных инфекционных заболеваний. Иногда он бывает осложнением общего инфекционного заболевания (грипп , пневмония, ангина), но чаще всего возникает при хронических воспалительных заболеваниях мочеполовых органов, которые вызываются ИППП: уретрите, простатите или везикулите - воспалении семенных пузырьков. Кроме того, появлению эпидидимита способствуют травмы органов мошонки, промежности, малого таза, а также застойные явления в области малого таза.
Эпидидимитом называется воспаление придатка яичка. Чаще всего эпидидимит является не самостоятельным недугом, но осложнением различных инфекционных заболеваний. Иногда он бывает осложнением общего инфекционного заболевания (грипп , пневмония, ангина), но чаще всего возникает при хронических воспалительных заболеваниях мочеполовых органов, которые вызываются ИППП: уретрите, простатите или везикулите - воспалении семенных пузырьков. Кроме того, появлению эпидидимита способствуют травмы органов мошонки, промежности, малого таза, а также застойные явления в области малого таза.
Особый случай - возникновение эпидидимита вследствие проведения стерилизации - хирургической операции по перевязке или удалению семявыносящих протоков. При этом образующиеся в яичках сперматозоиды не успевают рассасываться, накапливаются в придатках и вызывают воспаление.
Данное заболевание может быть как острым, так и хроническим, хотя хроническая форма эпидидимита встречается сравнительно редко.
Симптомы
Начало заболевания острое: мошонка увеличивается в размере, в одной из ее половин появляется резкая боль, усиливающаяся при ходьбе. Постепенно боль распространяется в пах, промежность, а иногда - даже в крестцовый и поясничный отделы позвоночника. Пораженная сторона мошонки увеличивается, кожа ее краснеет, теряет свою складчатость из-за отека. Одновременно температура тела больного повышается до 38-39 С, появляются общие симптомы воспалительного заболевания: слабость, головная боль, потеря аппетита. Придаток яичка увеличивается, становится плотным, резко болезненным при прикосновении.
Осложнения
При отсутствии лечения через несколько дней воспалительный процесс в придатке яичка может привести к нагноению самого яичка. При этом состояние больного резко ухудшается: его лихорадит, кожа мошонки становится глянцевой, появляются отечность и резкая болезненность при прикосновении.
Другое осложнение эпидидимита - переход воспаления на яичко и развитие острого орхита. При длительном течении такой воспалительный процесс приводит к появлению соединительной ткани и, как следствие, к возникновению непроходимости придатка яичка для сперматозоидов.
Лечение
Лечение легких форм эпидидимита возможно на дому. Госпитализация проводится только при угрозе развития осложнений.
Больной должен соблюдать строгий постельный режим. Для обеспечения неподвижности мошонки ей придается фиксированное возвышенное положение (с помощью свернутого полотенца либо посредством ношения специальной поддерживающей повязки - суспензория или трусов-плавок). На протяжении всего периода лечения следует соблюдать диету, которая предполагает полное исключение из употребления острой и жареной пищи, а также любых алкогольных напитков. Необходимо обильное питье, желательно использовать морсы и чаи с добавлением лекарственных растений.
Название этого заболевания не имеет никакого отношения к эпидемиям и происходит от латинского слова epidimis что в переводе обозначает «придаток яичка».
При остром эпидидимисе показано местное применение холода: холодный компресс на мошонку или ед (длительность сеанса 1-2 ч, перерыв не менее 30 мин).
Для достижения стойкого положительного эффекта обязательно проводить лечение основного заболевания, осложнением которого и стал эпидидимит. Назначаются антибиотики, противовоспалительные и рассасывающие препараты, ферменты, витамины. Когда острый воспалительный процесс в придатке яичка уменьшается, применяют тепловые процедуры на мошонку, физиотерапию.
При развитии нагноения придатка яичка производится операция вскрытие и дренирование гнойника, в тяжелых случаях эпидидимэктомия (удаление придатка).
Хронический эпидидимит
Хронический эпидидимит обычно развивается при специфических воспалительных заболевания (сифилис, туберкулез) или после хирургической ограции по стерилизации мужчины. Характерные симптомы: постоянные или периодически возникающие боли в яичке, особенно при ходьбе; регулярное повышение температуры тела до 37 °С; придаток яичка становится плотным и болезненным на ощупь.
Хронический эпидидимит чаще всего бывает двусторонним. В данном случае высока вероятность двусторонней облитерации придатков яичка (непроводимости семявыносящих протоков), что часто ведет к бесплодию.
Лечение хронического эпидидимита отличается большей длительностью, причем акцент делается на местное лечение, физиотерапевтические процедуры. Если консервативная терапия не дает положительных результатов и развиваются осложнения, прибегают к эпидидимэктомии.
Профилактика
Профилактика эпидидимита заключается в своевременном лечении хронических воспалительных заболеваний мочеполовых органов, в первую очередь хронического уретрита и простатита.
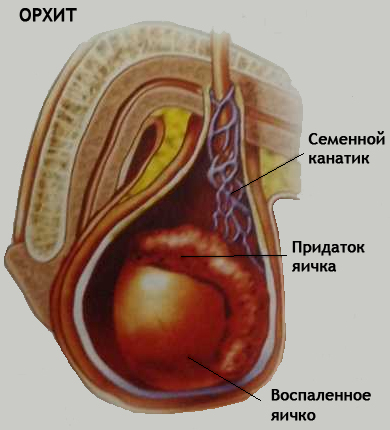 называется воспаление яичка. Как правило, орхит является не самостоятельным недугом, но осложнением различных инфекционных заболеваний: свинки, гриппа, скарлатины, ветряной оспы , пневмонии. Но чаще всего орхит развивается на фоне воспалительных заболей вызванных скрытыми инфекциями (уретрит, простатит, везикулит или эпидидимит). Серьезным провоцирующим фактором могут послужи данном случае также травмы яичка.
называется воспаление яичка. Как правило, орхит является не самостоятельным недугом, но осложнением различных инфекционных заболеваний: свинки, гриппа, скарлатины, ветряной оспы , пневмонии. Но чаще всего орхит развивается на фоне воспалительных заболей вызванных скрытыми инфекциями (уретрит, простатит, везикулит или эпидидимит). Серьезным провоцирующим фактором могут послужи данном случае также травмы яичка.
Заболевание по своему течению может быть острым и хроническим.
Острый орхит
Острый орхит начинается с появления в яичке 6оли, которая отдает в пах промежность или крестец. Мошонка с пораженной стороны увеличивается в 2 раза и более. Кожа ее становится гладкой» горячей на ощупь и краснеет. Воспаленное яичко также увеличивается в размерах а прикосновение к нему становится очень болезненным.
Основное осложнение острого орхита - возможное нагноение яичка и как следствие развитие бесплодия. Поэтому, если существует хоть малейшая вероятность развития нагноения, больного обязательно госпитализируют.
Острый орхит часто проходит самостоятельно на фоне лечения основного заболевания. Однако при этом необходимо ношение суспензория или трусов-плавок для придания мошонке фиксированного положения, а также местное применение холода. После ликвидации острого воспалительного процесса проводится физиотерапевтическое лечение.
Возможно и более серьезное осложнение острого орхита - развитие абсцесса (гнойного воспаления). При этом необходима госпитализация: в стационаре яичко вскрывают и дренируют. Очень редко в наиболее тяжелых случаях при полном расплавлении ткани яичка гноем производят одностороннюю орхиэктомию - удаление яичка. При любой травме мошонки обязательно обратитесь к урологу.
Хронический орхит
Хронический орхит может развиться в качестве осложнения хронических воспалительных заболеваний мочеполовой системы (простатит, уретрит, везикулит) либо возникнуть при неправильном или недостаточном лечении острого орхита. Единственным симптомом в данном случае является некоторая болезненность яичка при прикосновении к нему. Во время обострения заболевания появляются боли в яичке при ходьбе.
Хронический орхит приводит к снижению секреторной функции яичка и значительно чаще, чем острый, может вызвать бесплодие. Лечение его довольно длительное и трудоемкое, оно осуществляется только под контролем специалиста. При этом обязательной составляющей терапии должно стать лечение основного заболевания. Прием курса антибактериальных препаратов активно сочетается с физиотерапевтическими процедурами. Если на протяжении длительного времени не удается достигнуть ощутимого эффекта, выполняется односторонняя орхиэктомия.
Профилактика
Профилактика орхита заключается в своевременном лечении острых и хронических воспалительных заболеваний мочеполовой системы.
Простатитом называется заболевание, характеризуемое наличием определенных жалоб и признаков воспаления а лабораторных анализах секрета предстательной железы. Среди возбудителей простатита лидируют бактерии рода кишечной палочки. Они вызывают эту болезнь значительно чаше, чем возбудители ИППП.
Факторы риска
- Хроническое переохлаждение организма
- Несвоевременное опорожнение мочевого пузыря
- Дизритмия (нерегулярность) половой жизни
- Иподинамия (малоподвижный образ жизни)
- Сопутствующие заболевания мочеполовой системы
- Вредные привычки (курение, алкоголизм)
 Симптомы
Симптомы
Среде множества различных симптомов выделяются прежде всего симптомы общего характера: повышенная раздражительность, вялость, быстрая утомляемость, потеря аппетита, тревожность, значительное снижение работоспособности. Также обязательно присутствуют и специфические симптомы: расстройство мочеиспускания, учащенное мочеиспускание, боли при мочеиспускании и постоянные ноющие боли в промежности, паховой области, мошонке, головке полового члена К сожалению, болевые ощущения в области половых органов - неизбежный спутник простатита.
Но особенно тяжело пациенты переносят нарушения половой функции, которые всегда присутствуют при этом заболевании, поскольку являются следствием воспалительных и застойных явлений в предстательной железе и органах малого таза. Сначала появляется преждевременная эякуляция, затем ослабевает эректильная составляющая, резко стирается острота оргазма во время полового акта, после чего ослабевает либидо. Вследствие неудач у мужчины может появиться страх перед половой близостью, развиться неуверенность в себе. А это, в свою очередь, приводит к усилению раздражительности и возникновению неврозов.
Острый и хронический простатит
Различают острый и хронический бактериальный простатит. При остром простатите, как правило, в дополнение к перечисленным выше симптомам повышается температура тела, а при дефекации возникает боль в прямой кишке. В стадии гнойного воспаления возможны самопроизвольное вскрытие абсцесса и истечение гноя из мочеиспускательного канала или прямой кишки.
Острый простатит обычно не требует госпитализации и успешно излечивается антибиотиками, однако в отдельных случаях необходима операция. Несвоевременное обращение к врачу способно привести к тяжелым последствиям: распространению инфекции на окружающие органы и ткани, возникновению сепсиса (заражения крови), переходу заболевания в хроническую форму, что может вызвать значительные нарушения функции половых органов - импотенцию и бесплодие.
Хронический простатит - заболевание, характеризующееся длительным течением и постоянными рецидивами. Тяжелым исходом его является образование рубцовой и соединительной ткани в предстательной железе, что приводит к сморщиванию органа и, как следствие, нарушению мочеиспускания, ухудшению состояния мочевого пузыря, почек и мочеточников. А в пожилом возрасте к этому, как правило, добавляется еще и гиперплазия предстательной железы.
Лечение хронического простатита
Добиться полного выздоровления при хроническом простатите чрезвычайно сложно. Прогноз зависит от таких факторов, как давность болезни и степень анатомических и функциональных изменений в предстательной железе. Поэтому крайне важно своевременно обратиться к врачу и тщательно выполнять все его рекомендации.
Лечение хронического простатита должно быть комплексным и назначаться индивидуально, в зависимости от особенностей симптоматики у каждого конкретного пациента. При этом используются антибактериальные препараты, витамины, физиотерапевтические процедуры и физические упражнения.
Профилактика
Профилактика простатита заключается в максимальном устранении факторов, предрасполагающих к его развитию. Это предотвращение застоя кровообращения в органах малого таза и застоя секрета в предстательной железе, а также своевременное и комплексное лечение воспалительных процессов в соседних органах.
Хронический простатит выявляется более чем у 30 % мужчин старше 30 лет
Огромное значение имеет нормализация ритма половой жизни. Существует усредненная физиологическая норма рекомендуемых количества и длительности половых актов: для мужчин в возрасте от 20 до 45 лет - 2-3 акта в неделю при средней продолжительности 3-5 мин после введения полового члена во влагалище. Важно отметить, что искусственное увеличение количества половых актов, без достаточного желания, лишь нанесет мужчине вред, поскольку также приведет к нарушению кровообращения в предстательной железе.
Кроме того, мы хотим обратить особое внимание читателей на недопустимость злоупотребления спиртными напитками, поскольку на фоне приема алкоголя резко ухудшается венозный отток, что вызывает развитие застойного простатита. Мало того, при систематическом употреблении горячительных напитков значительно снижается уровень мужских половых гормонов и возникает половая слабость.
В современной медицине понятие «Простатит» трактуется широко: оно включает не только бактериальный простатит, но и простатодинию - невоспалительный синдром хронической тазовой боли

Фимозом называют заболевание, во время которого невозможно раскрыть головку полового члена из-за слишком узкого отверстия крайней плоти. Врачи отмечают, фимоз у мальчиков - явление распространенное, нормальное, поэтому не стоит паниковать.
Узнать баланопостит на фото не представляет никаких трудностей, так как он проявляется типичными признаками воспалительного процесса. Однако самостоятельно ставить себе диагноз нельзя, а тем более, назначать лечение. Терапевтические мероприятия должен устанавливать только врач с квалификацией уролога или андролога.
Некоторые патологии органов репродуктивной системы проявляются сразу после появления ребенка на свет. К таким заболеваниям относится водянка яичек у новорожденных, которую очень важно своевременно диагностировать. Гидроцеле является распространенной патологией и на современном этапе развития медицины не представляет особых сложностей для лечения.
Одними из наиболее опасных своими последствиями состояний, являются болезни яичек у мужчин, которые довольно трудно дифференцировать между собой. Мужчины сразу же паникуют, как только появляются какие-либо подозрительные симптомы, связанные с мошонкой, однако к врачу обращаться не спешат, предпочитая справляться своими силами.
Мужское здоровье – вопрос крайне деликатный, и поэтому, когда появляется шишка на мошонке, возникает серьезный повод для беспокойства. Причин, по которым могут возникать подобные новообразования на яичке, может быть много: инфекционные процессы, заболевания воспалительной природы, механические повреждения, воздействие физических факторов.
Повышение давления и слабость клапанов в венах, отводящих кровь от яичка, и семенного канатика вызывает у мужчин варикоз яичек, то есть расширение вен. Медицинское название данного заболевания - варикоцеле.
Анатомия полового члена заключается в наличии у органа основания и ствола, заканчивающегося головкой, покрытой складкой кожи, которую называют "крайней плотью". Существует заболевание, которое называется фимоз у мужчин, характеризующееся тем, что крайняя плоть сужается, и открытие головки становится невозможным.
Водянкой называется избыточное скопление жидкости в полостях и тканях организма, это заболевание имеет общие черты с отечностью.Часто встречается водянка яичка у мужчин, которая также известна как гидроцеле.
Крипторхизмом называют состояние половой системы мальчиков, при котором яичко не опустилось в мошонку и осталось в полости живота, в паховом канале или в верхней части мошонки. Диагностировать у детей крипторхизм можно после двух лет. До этого времени говорить о наличии заболевания рано. Данная аномалия чаще встречается у недоношенныхмалышей.
Эпидидимит — это урологическое заболевание, характеризующееся воспалительным процессом в придатке яичка, узком длинном канальце, в котором происходит накопление и созревание мужских половых клеток - сперматозоидов. Симптомы для лечения эпидидимита рассмотрены ниже. Болезнь обычно носит острую форму, поражает оба яичка, сопровождается сильными болевыми ощущениями, отечностью в зоне мошонки и может стать причиной бесплодия.
Крипторхизм - это аномальное, неправильное половое развитие у детей мужского пола, которое выражается в локализации яичек (или одного яичка) за пределами мошонки. Происхождение названия болезни древнегреческое: «κρυπτός» (криптос) - скрытое, а «ὄρχις» (орхис) - яичко.
Гидроцеле, (с древнегреческого hydor — «вода», kele - «вздутие») - заболевание яичек, при котором между их оболочками чрезмерно накапливается серозная жидкость, вызывая увеличение в размерах и вздутие мошонки. Второе название данной патологии - водянка яичек. Возникает гидроцеле как у новорожденных, так и у взрослых мужчин, однако, природа заболевания у детей и взрослых разная, отличаются и способы лечения.
Фимоз (греч. phimao - «стягивать») - сужение отверстия крайней плоти полового члена (препуциального кольца). При этой патологии головка пениса может вообще не обнажаться либо выводиться с трудом.
Гипоспадия – это врожденный порок строения мужского пениса, при котором происходит смещение уретры с головки на другие части полового органа, мошонку или промежность, что вызывает серьезные нарушения мочеполовой функции мужчин.
Инфекционные заболевания, передающиеся половым путем – это группа венерологических патологий, основной путь передачи которых – незащищенные половые контакты. ЗППП являются клинически неоднородными нозологическими единицами, которые отличаются высокой контагиозностью, то есть заразностью, и поэтому несут в себе прямую опасность для здоровья человечества.
Какие инфекции передаются половым путем
 Всемирная организация охраны здоровья классифицирует ЗППП следующим образом
:
Всемирная организация охраны здоровья классифицирует ЗППП следующим образом
:
- Типичные инфекции, передающиеся половым путем
- лимфогранулематоз (паховая форма);
- гранулема венерического типа.
- Прочие ЗППП :
- которые поражают преимущественно органы половой системы:
- урогенитальный шигеллез (встречается у лиц с гомосексуальными половыми контактами);
- трихомониаз;
- кандидозные поражения половых органов, проявляющиеся баланопоститами и вульвовагинитами;
- гарднереллез;
- чесотка;
- площицы (лобковый педикулез);
- контагиозный моллюск.
- которые поражают преимущественно другие органы и системы:
- сепсис новорожденных;
- лямблии;
- СПИД;
- амебиаз (характерен для лиц с гомосексуальными контактами).
Главное отличие любого представителя ЗППП – это его высокая восприимчивость к изменениям условий в окружающей среде. Для заражения должен быть прямой контакт больного человека со здоровым, и в некоторых случаях это не обязательно половые сношения, достаточно будет и бытового контакта, как, к примеру, в случае вирусной болезни. Опасность возрастает при наличии дефектов целостности слизистых и кожи, которые являются входными вратами для любой инфекции. В разы возрастает риск заражения ЗППП при анальных контактах, применении общих средств личной гигиены и сексуальных игрушек. Обратите внимание : практически все вирусные и бактериальные венерические заболевания проникают через плацентарный барьер, то есть они передаются плоду внутриутробно и нарушают его физиологическое развитие. Иногда последствия такого инфицирования проявляются только через несколько лет после рождения ребенка в виде дисфункции сердца, печени, почек, нарушения развития. Относительно типа возбудителя венерические болезни бывают :
Выделяют следующие причины, которые способствуют распространению ЗППП :
- очень тесные бытовые контакты;
- незащищенный секс, к которому также относят анальный и оральный;
- пользование общими полотенцами;
- несоблюдение необходимых правил стерилизации инструментария (болезни передаются через зараженные инструменты в медицинских, стоматологических, косметологических учреждениях, а также в маникюрных и тату-салонах);
- процедура переливания крови и ее элементов;
- парентеральное введение наркотиков;
- трансплантация органов и тканей.
ЗППП: симптоматика
Клиническая картина заболеваний, передающихся половым пути, немного отличается, но, в общем, есть ряд признаков, которые характерны практически для каждой из них :
- чрезмерная слабость;
- гнойные или слизистые выделения из уретры;
- мутная моча;
- жжение и зуд в области гениталий;
- увеличенные в паху лимфоузлы;
- дискомфорт во время полового акта и мочеиспускания;
- язвы и гнойники в паху, на наружных половых органах;
В отношении других органов симптомы могут проявляться в зависимости от вида инфекции, при которой поражаются другие системы. Например, от гепатита страдает печень, кости поражаются на последних стадиях сифилиса, суставы может поражать хламидиоз.
Симптомы венерических заболеваний у женщин
Наличие определённых симптомов ЗППП у женщин объясняется особенностями их физиологии. Следующие признаки должны насторожить женщину и стать поводом для внеочередного посещения гинеколога :
- боль и ощущение сухости во время секса;
- одиночное или групповое увеличение лимфатических узлов;
- дисменорея (нарушения нормального менструального цикла);
- боль и выделения из ануса;
- зуд в области промежности;
- раздражение ануса;
- сыпь на половых губах или вокруг ануса, рта, на теле;
- нетипичные выделения из влагалища (зеленые, пенистые, с запахом, с кровью);
- частые болезненные позывы к мочеиспусканию;
- отек вульвы.
Венерические заболевания у мужчин: симптомы
Заподозрить ЗППП у мужчин можно по таким признакам :
- кровь в сперме;
- частые и болезненные позывы к мочеиспусканию;
- субфебрильное повышение температуры тела (не при всех болезнях);
- проблемы с нормальной эякуляцией;
- боль в мошонке;
- выделения из уретры (белые, гнойные, слизистые, с запахом);
- сыпь разного рода на головке члена, самом пенисе, вокруг него.
Важно : большая часть венерических патологий имеют бессимптомное течение. Очень важно обратится за врачебной помощью сразу после появления первых симптомов, чтобы не допустить прогрессирования и присоединение осложнений.
Диагностика
 При наличии любых подозрительных признаков со стороны половых органов, особенно – после незащищенного сексуального контакта, обратиться к врачу следует как можно ранее. Самолечение в этом случае чревато осложнениями и тяжелыми последствиями. Иногда симптомы ЗППП угасают через некоторое время после появления, и пациент думает, что он здоров и все прошло само собой. Но это только означает, что болезнь перешла в латентную, то есть скрытую форму, и продолжает циркулировать в организме. Важно
: при обнаружении подозрительных симптомов необходимо обязательно оповестить своего полового партнера и пройти вместе с ним обследование и
сдать анализы на ЗППП.
Схема диагностики включает такие пункты
:
При наличии любых подозрительных признаков со стороны половых органов, особенно – после незащищенного сексуального контакта, обратиться к врачу следует как можно ранее. Самолечение в этом случае чревато осложнениями и тяжелыми последствиями. Иногда симптомы ЗППП угасают через некоторое время после появления, и пациент думает, что он здоров и все прошло само собой. Но это только означает, что болезнь перешла в латентную, то есть скрытую форму, и продолжает циркулировать в организме. Важно
: при обнаружении подозрительных симптомов необходимо обязательно оповестить своего полового партнера и пройти вместе с ним обследование и
сдать анализы на ЗППП.
Схема диагностики включает такие пункты
:
- Опрос. Врач собирает подробный анамнез заболевания у пациента, он расспрашивает о жалобах, давности их появления и выраженности. Обычно у больного, который уже обратился к доктору, имеются разного рода элементы (язвы, сыпь, эрозии) на коже и слизистых половых органов, боли, жжение, зуд при мочеиспускании. Также важно выяснить количество половых партнеров, ранее перенесенные венерические заболевания, применяемые методы контрацепции, были ли незащищенные сексуальные контакты. Женщине проводят обязательный гинекологический осмотр, а мужчине урологический, во время которых специалист обнаруживает объективные симптомы ЗППП. При необходимости также возможно проведение консультации дерматовенеролога.
- Лабораторные исследования . Они являются основой для подтверждения диагноза. Анализ на инфекции передающиеся половым путем предусматривает исследование крови и прочих биологических жидкостей пациента.
В частности, применяются такие способы диагностики:

Лечение инфекций передающихся половым путем
Соответствующая терапия всегда назначается только лечащим врачом на основе результатов анализов. В зависимости от выявленного возбудителя составляется схема лечения.  Большая часть болезней успешно лечатся, но существуют такие, которые считаются неизлечимыми
:
Большая часть болезней успешно лечатся, но существуют такие, которые считаются неизлечимыми
:
- гепатит С;
- герпес 1 и 2 типа;
При этом поддерживающая терапия позволяет убрать симптоматику и облегчить состояние пациента. Среди медикаментов по назначению врача могут быть использованы такие группы препаратов:
- для активизации иммунного ответа организма;
- противовирусные, позволяющие ускорить ремиссию, когда вирусная инфекция перейдет в латентную фазу;
- гепатопротекторы используются с целью поддержки печени при ее тяжелых поражениях;
- сердечные гликозиды поддерживают работу сердечной мышцы;
- витаминно-минеральные комплексы являются частью общеукрепляющей терапии;











